서 론
성인형 스틸병(adult onset Still’s disease, AOSD)은 1971년 Bywaters에 의해 처음으로 보고되었다. AOSD는 정확한 병태생리가 아직 밝혀지지 않은 전신성 염증 질환으로 주로 젊은 성인에서 나타난다. 특징적으로 매일 발생하는 발열(spiking fever), 관절통, 발열과 동반되어 나타났다 사라지는 특징적인 연어색 발진(evanescent rash), 혈청 ferritin의 상승이 동반된다. AOSD의 특징적인 케이스 1개와 AOSD의 병태 생리, 진단 기준 그리고 치료에 대한 내용을 알아보고자 한다.
본 론
증례
35세 여자가 1주간 지속되는 40℃ 이상의 고열, 전신 피부발진, 온몸의 근육통 그리고 전신 부종으로 방문하였다. 혈액검사 결과, 백혈구 17,600/μL (정상치 4,000-10,000), 헤모글로빈 11.6 g/dL (정상치 12-16), 적혈구침강속도 116 mm/hour (정상치 0-20), C반응단백 23.58 mg/dL (정상치 0.01-0.3), 아스파테이트아미노전이효소 82 IU/L (정상치 8-38), 알라닌아미노전이효소 126 IU/L (정상치 4-44), 페리틴 48,996 ng/mL (정상치 13-150)였다. 항핵항체, 류마티스 인자, 항호중구세포질항체는 음성이었고 균배양 검사에서 확인된 균은 없었다. Positron emission tomography-computed tomography에서 이하선, 경부, 체간, 흉부, 복부의 림프절 비대와 비장 비대 및 중축 골격과 부속 골격의 근위부에서 대사 증가 소견이 보였다(Fig. 1). 림프종으로 의심되어 골수 생검을 시행하였고 그 결과 골수의 이상 소견은 없었으나 Epstein-Barr virus encoded ribonucleic acid가 양성(1,678 copies/mL)이었다. 우측 서혜부 림프절 절제 생검 결과는 비특이적인 곁겉질의 증식(atypical paracortical hyperplasia)으로 AOSD에 합당한 소견이었다. 메틸프레드니솔론 100 mg으로 5일 사용 후 발열 및 전신 증상이 호전되어 1 mg/kg/day로 감량하였으나, 발열이 재발하였다. 메틸프레드니솔론 용량을 1.5 mg/kg으로 증량하고 세레콕시브를 추가하였으나 호전되지 않고, 혈액 검사에서 아스파테이트아미노전이효소, 알라닌아미노전이효소, 페리틴 그리고 C반응단백이 증가, 손바닥 홍반 및 관절통이 발생하여 메틸프레드니솔론 2 mg/kg/day로 증량 및 주 1회 메토트렉세이트 10 mg/주 용량으로 시작하였다. 증상 및 수치가 호전되는 양상이 보여 메틸프레드니솔론을 감량하기 시작하였고 현재까지 안정적인 상태로 저용량 스테로이드와 메토트렉세이트를 유지하며 스테로이드는 감량 중이다.
역학
AOSD의 발생률은 10만 명당 0.16-0.4명, 유병률은 100만 명당 1-34명으로 알려져 있다. 남녀 비율은 연구에 따라 상이하게 나타났지만 전반적으로 여성에서 더 많이 발생하며(50-70%), 평균적으로 33-46세 사이에 주로 발병하는 것으로 보고되었다.
유발 요인
임상 증상이 감염과 유사한 특징을 공유하기 때문에 AOSD가 감염에 의하여 유발되었을 가능성이 제기되고 있다. 계절에 따른 질환의 발생에 편차를 보이기도 하여 감염 관련의 근거가 되기도 한다. 먼저 바이러스에는 풍진, 홍역, echovirus 7, cosackievirus B4, cytomegalovirus 그리고 Epstein-Barr virus 감염과 연관되어 발생한 AOSD 증례가 보고되어 있으나, 아직 이들이 발병 요인으로 작용한다는 인과관계는 알려져 있지 않다. 원인 세균의 종류로는 Mycoplasma pneumonia, Chlamydia pneumonia, Yersinia enterocolitica, Brucella abortus 그리고 Borrelia burgdorferi 등이 거론된다. 또한 유전적 요인으로 다양한 조직 적합항원과의 연관성이 보고되었으나, 그 결과가 연구마다 다르게 나와 명확한 유전적 요인은 밝혀진 바가 없다.
병태생리
AOSD의 병태생리는 정확하게 밝혀지지 않았지만 대식세포의 활성화와 같은 선천면역 과활성 및 인터루킨(interleukin, IL)-1β, tumor necrosis factor (TNF)-α, IL-6, IL-8 그리고 IL-18과 같은 1형 조력 T 세포(type 1 helper T cell) 사이토카인 과발현이 병인의 중심이 된다는 근거들이 보고되었다. 대식세포의 성장과 분화 인자인 인터페론-γ과 대식세포집락자극인자가 AOSD 환자에서 상승되어 있다[1]. IL-1β 역시 AOSD 환자에서 상승하여 치료의 표적이 되며, 염증조절복합체(inflammasome)의 활성과 관련되어 중요한 역할을 한다[2]. IL-6는 AOSD의 중요한 표적으로 피부 발진, 발열, C반응단백, 페리틴, 간수치 상승, 백혈구 증가와 연관된 사이토카인이다[3]. 대식세포와 내피세포는 IL-6의 중요한 공급자로 간세포에서의 급성기반응물질 생산을 증가시키고, 유리철을 흡수하여 페리틴 생성을 촉진시킨다[4]. IL-18은 질병의 중증도 지표가 될 수 있는데, 특히 스테로이드 치료에 저항성이 있는 환자에서 더 높게 측정되었다[5]. AOSD의 합병증인 대식세포활성화증후군에서도 특히 IL-18이 상승되어 연관성이 있음을 밝혔다[6]. 인터페론-γ는 질병 활성도와 연관되어 상승하였고[3], CX3CL1은 질병 활성도 및 대식세포활성화증후군과의 연관성이 밝혀졌다[7]. TNF-α와 IL-8 (혹은 CXCL8)은 질병활성도와는 연관성을 보이지않았다[3,8].
증상
AOSD는 주로 이장열(spiking fever), 관절염, 특징적인 반구진 발진 등의 다음에 소개될 다양한 증상들로 진단할 수 있다.
발열
발열은 AOSD으로 진단된 환자들 중 85-100%까지 나타났다. 39℃ 이상의 고열이 야간에 4시간 미만으로 일시적으로 발생하며, 매일 혹은 하루 두 번씩 발생한다. 발열은 갑자기 발생하고 해열제 없이 정상으로 돌아오는 것이 반복된다. 발열은 흔히 다른 증상들에 앞서 나타나지만, 인후통이나 전신증상으로 식욕부진, 근육통, 피로감 등이 발열보다 먼저 나타날 수 있다.
관절
관절 침범은 AOSD 환자의 73-96%에서 나타나는 증상이다. 관절염은 가장 흔하게 동반되는 증상으로 주로 무릎(51.1%), 손목(42.8%), 발목(39.3%)으로 침범하는 것으로 보고되었다. 관절유착증은 진단 후 1.5-3년 후부터 발생하며 주로 유두골 주변(pericapitate)으로 유착증이 확인되었다. 관절 천자를 통한 관절액 분석을 시행하였을 때 주로 다형핵호중성구가 우세하게 나타난다. 고관절 침범이 동반될 경우 예후가 좋지 않다.
피부
피부 증상은 66-88%에서 나타나며 특징적으로 고열과 함께 나타나는 특징적인 연어색 반구진 발진(salmon-pink evanescent maculopapular erythema)이며 열이 내리면서 사라진다. 주로 사지와 체간에 발생한다. 피부생검에서는 상부진피에서 다형핵구나 단핵구의 침범이 보였다. 전형적인 피부증상 외에 지속적인 소양성 구진 및 판으로 비특이적인 발진이 나타날 수 있고 주로 선형모양으로 나타난다. 조직생검에선 상부표피의 이상각화증(dyskeratosis)이 각질화된 층으로 확인된다.
림프절과 비장
림프절염과 비장비대는 각각 환자의 44-74%와 25-54%에서 나타나며 림프절 비대는 악성 종양 특히 림프종에서 흔히 동반되는 질환이기 때문에 림프절 조직 검사를 통해 악성 종양 여부를 감별하는 것이 중요하다. 림프절의 병리학적 소견은 곁겉질의 증식(paracortical hyperplasia), 혈관증식, 거대한 동조직구증(sinus histiocytosis), 면역모세포 반응 또는 낭포증식으로 나타난다.
진단 기준
AOSD에 대한 진단 기준이 명확하지 않으며, 진단을 위한 특이적인 검사법 또한 존재하지 않는다. 따라서, 진단을 위해서 감염, 악성 종양, 다른 자가면역 질환 등의 발열성 질환을 배제하는 것이 중요하며, 동시에 AOSD의 특징적인 임상 증상을 보일 경우 AOSD에 합당하다고 분류하고 치료를 시작한다. 한 연구에서 여러 분류 기준을 비교하였는데, Yamaguchi 등[9]의 분류 기준이 93.5%의 가장 높은 민감도를 보였고 그 뒤를 이어 Cush’s (80.6%)와 Calabro’s (80.6%)가 높게 나왔다. 2002년 Fautrel 등[10]은 당화페리틴(glycosylated ferritin) 측정이 포함된 새로운 분류 기준을 정하였고 Yamaguchi 등[9]과 비교하여 더 높은 민감도(80.6% vs. 79.2%)와 특이도(98.5% vs. 93.8%)를 보였다. 당화페리틴이 정상치의 20% 미만으로 감소하면서 페리틴이 정상치의 5배 이상으로 증가한다면 진단의 특이도가 92.9%까지 올라간다. 다만, 당화페리틴의 측정이 불가능한 곳에서는 적용할 수 없다는 한계점이 존재한다(Table 1).
합병증
대식세포활성화증후군은 반응성 혈구포식증후군(reactive hemophagocytic syndrome)이나 이차성 혈구포식림프조직구증(secondary hemophagocytic lymphohistiocytosis)으로도 불리는 치명적인 합병증이다. 대식세포활성화증후군은 세포독성 CD8+ T 세포와 대식세포가 과활성되고 이로 인해 혈구탐식이 동반되어 발생한다고 알려져 있다[11]. 진단은 Kumakura 2004, HLH-2004 그리고 Ravelli의 진단 기준을 사용한다. AOSD로 진단된 환자 중 대식세포활성화증후군으로 진단된 경우는 12-19%로 보고되었다. 유발 원인은 감염, 약물, AOSD 발작(flare) 등이 가장 유력한 원인으로 알려져 있다. 증상은 발열, 급성 신손상, 간부전, 뇌병증, 범혈구감소증, 다발성장기부전, 저산소호흡부전, 장막염, 쇼크 등의 심각한 증상을 보일 수 있다. 다른 심각한 합병증으로 파종성혈관내응고, 심장눌림증, 폐고혈압, 혈전성혈소판감소성 자반과 미만성 폐포출혈 등이 보고된다.
AOSD의 분류
통상적으로 질병의 경과에 따라 3개의 아형으로 나뉜다. 먼저, monocyclic type은 단 한 번의 증상 발현 후 지속적인 관해 상태가 유지되는 것이고 전체 환자의 1/3에서 나타나며 비교적 예후가 좋다. 두 번째는 systemic polycyclic type으로 완전 관해 후 1번 이상의 증상 악화를 보이는 것으로 약 1/3에서 이러한 형태를 보이고, 마지막으로 chronic articular type은 다관절염을 지속적으로 동반하는 형태이다. 최근에는 질환의 우세한 증상에 따라 두 가지 구분되는 분류로 나눈다. 첫 번째로 systemic subtype은 대식세포의 활성화, 간염, 혈소판감소증의 증상이 나타나는 것이고 두 번째로 arthritis subtype은 주로 류마티스 관절염 같은 파괴적인 관절염과 유사한 다발관절염의 형태로 나타나는 형이다. 또 다른 구분 방법으로는 IL-6가 높아진 그룹과 IL-18이 상승한 그룹으로 나누는 방법이 소개되었다.
치료
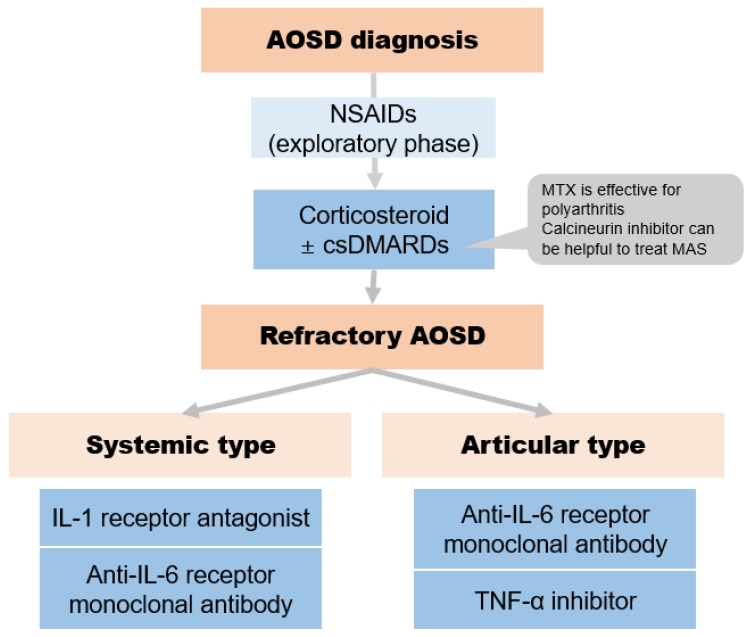
AOSD는 발병 빈도가 낮아 아직까지 전향적 무작위 대조 임상 시험이 진행된 바는 없으며, 치료는 여전히 증례 보고나 적은 수의 후향적 증례 모음에 근거하여 시행되고 있다. 거의 대부분 환자에서 스테로이드가 사용되며 추가로 고식적 합성 항류마티스약제(conventional synthetic DMARDs)나 생물학적 항류마티스약제가 추가되며 비스테로이드성소염 진통제는 증상 조절을 위하여 사용한다(Fig. 2).
스테로이드
일반적으로 1차 치료제로 고려되며 보통 0.5-1 mg/kg의 용량으로 투여된다. 스테로이드 단독 치료 시 관해율은 20-29%이다. 스테로이드에 더하여 메토트렉세이트나 하이드록시클로로퀸 혹은 이 세 가지 약제를 동시에 투약하는 경우의 관해율이 각각 37%, 40%, 67%로 보고되었다.
고식적 합성 항류마티스약제
고식적 합성 항류마티스약제는 AOSD 환자의 51-58%에서 스테로이드와 함께 투약이 된다. 많이 사용되는 약제는 메토트렉세이트(30-58%), 하이드록시클로로퀸(3-33%)와 싸이클로스포린(2-27%)가 있으며 그 밖에 타크로리무스(7.2%), 설파살라진(0.8-3.4%), 아자티오프린(1.7-2.4%), 레플루노미드(2.4-4.8%), 마이코페놀릭 모페틸(1.2%) 등도 투여되고 있다. 설파살라진은 대식세포활성증후군을 유발할 수 있어 사용에 주의해야 한다.
생물학적 항류마티스약제
AOSD로 치료를 받는 환자 중 20-30%는 생물학적 제제를 사용하게 된다. IL-1 수용체 길항제인 아나킨라는 고식적 합성 항류마티스약제보다 질병 활성도 조절에 효과가 있었으며[12], 주로 systemic pattern과 치명적인 합병증에서 효과가 있다고 보고되었다. 토실리주맙은 막-결합형 및 유리 사람 IL-6 수용체와 경쟁하는 IL-6 수용체 단클론항체로, 저항성 AOSD에서 효과적으로 질병의 활성도를 낮추고 관해를 달성하였다[13]. 우리나라 보험 제도에서 AOSD에서 아나킨라와 토실리주맙이 허가되나 아나킨라는 희귀약품으로 지정되어 사용이 쉽지 않다. TNF-α 억제제는 대표적으로 인플리시맙, 에타너셉트 그리고 아달리무맙이 있다. 2000년대 초반에 첫 번째 생물학적 제제로 TNF-α 억제제가 AOSD에서 사용되었으나 관해율이 낮고 치료 중에도 전신증상이 지속된다는 보고가 있어 현재는 만성 다관절병에서 선호된다[14]. 그 외에도 수용성 IL-1 수용체와 사람면역글로불린의 Fc 부분의 결합물질인 릴로나셉트와 IL-1β 단클론항체인 카나키누맙도 치료효과에 대한 증례 보고가 늘고 있어 향후 아나킨라 외의 IL-1 신호 억제제도 AOSD 치료에 사용될 가능성이 있다. AOSD 아형에 따라 생물학적 제제의 효능이 달라 아형에 따라 치료전략을 다르게 접근하는 것이 필요하다.




 PDF Links
PDF Links PubReader
PubReader ePub Link
ePub Link Full text via DOI
Full text via DOI Download Citation
Download Citation Print
Print