급성골수성 백혈병으로 조혈모세포 이식 후 발생한 호지킨림프종 2예
Two Cases of Hodgkin’s Lymphoma after Allogeneic Hematopoietic Cell Transplantation
Article information
Abstract
조혈모세포 이식이 널리 사용되면서 이식 후 발생하는 림프증식성질환은 후기 생존율에 영향을 끼치는 주요한 합병증의 하나로 그 중요성이 대두되고 있다. 이식 후 림프증식성질환 중 호지킨림프종은 드물다고 알려져 있으나 저자들이 2예를 경험하였기에 보고하는 바이다. 두 증례 모두 급성 골수성백혈병으로 동종조혈모세포 이식을 시행하였고 각각 이식 후 45개월, 36개월 뒤에 혼합세포형의 호지킨림프종이 림프절의 조직 검사로 진단되었다. 한 증례는 ABVD 요법으로 항암화학치료 중이며 다른 한 증례는 진단 후 보존적 치료 중에 사망하였다.
Trans Abstract
Hematopoietic cell transplantation recipients have a high risk of subsequent malignant neoplasms. Among post-transplantationlymphoproliferative disorders (PTLDs) after hematopoietic cell transplantation, Hodgkin’s lymphoma is rare and distinct from the majority of other PTLDs because of its later onset and relatively good prognosis. It is known to be associated with exposure to the Epstein-Barr virus, and the mixed cellularity subtype is the most common. We herein describe two cases of Hodgkin’s lymphoma that developed after allogeneic hematopoietic cell transplantation. (Korean J Med 2013;84:855-859)
서 론
조혈모세포 이식은 혈액종양 환자들에게 광범위하게 이루어지고 있는 치료법으로, 이식술 및 보존적 치료의 발전에 따라 이식 후 장기 생존자들의 수가 빠르게 증가하고 있다. 따라서 조혈모세포 이식 후의 추적관찰 기간이 늘어남에 따라 뒤늦게 발생하는 합병증에 대한 관심도 높아지고 있는 실정이다.
이런 후기 부작용 중, 조혈모세포 이식 후에 발생하는 속발성 악성신생물(subsequent malignant neoplasm)은 환자를 사망에까지 이르게 할 수 있는 심각한 합병증이다. 여러 연구 결과에 따라 차이가 있지만, 2003년에 보고된 대규모 후향적 연구에 따르면 조혈모세포 이식 후의 환자는 일반 인구와 비교하여 신생암이 발생할 위험이 8배 증가하고, 20년 후의 신생암의 누적 발생률은 7%에 달한다고 한다[1]. 속발성 악성신생물은 세 가지로 분류해 볼 수 있는데, 골수형성이상증후군 및 급성골수성 백혈병, 림프증식성 질환, 고형암이 그것이다[2]. 이 중에서 이식 후 림프증식성질환(posttransplantation lymphoproliferative disorder)은 조혈모세포 이식 후의 면역 저하 상태 및 Epstein-Barr virus (EBV)의 감염과 관련이 있으며, 대부분은 B 세포 기원이고 호지킨림프종은 드물다고 알려져 있다[1,3].
이에 저자들은 급성골수성 백혈병으로 동종조혈모세포 이식 후에 발생한 호지킨림프종 2예를 경험하였기에 문헌고찰과 함께 보고하는 바이다.
증 례
증례 1
환 자: 32세, 남자
주 소: 오한 및 식은땀
과거력: 특이 사항은 없었다.
현병력: 급성골수성 백혈병을 진단받고 관해 및 공고 항암요법 후 완전관해 상태에서 busulfan과 cyclophosphamide로 골수제거전처치 후 조직적합항원일치 비혈연 동종말초혈액 조혈모세포 이식을 받았고, 이식편대숙주병 예방으로 cyclosporine 및 단기간 methotrexate를 사용하였다. 이식 후 급성 이식편대숙주병 3등급, 거대세포바이러스 감염, 대상포진으로 수차례 입원 치료 받았으며 이후 별 문제 없이 본원 혈액종양내과 외래 추적관찰하던 중이었다. 이식 시행 후 45 개월째, 한 달간 반복되는 오한 및 식은 땀 호소하여 내원하였다.
신체검사 소견: 혈압 110/60 mmHg, 맥박수 100회/분, 체온 37.4℃의 생체징후를 보였다. 폐음 청진상 이상 소견 없었으며 경부 및 액와, 대퇴부의 림프절 종대는 촉진되지 않았고 간 및 비장 종대 없었다.
검사 소견: 백혈구 8,570/uL (호중구 48%, 림프구 37%, 단핵구 14%, 호염기구 1%), 혈색소 13.2 g/dL, 혈소판 382,000/uL 소견을 보였으며, 일반화학 검사는 BUN/Cr 8.5/0.9 mg/dL, AST/ALT 15/23 IU/L, Total bilirubin 0.47 mg/dL, LDH 436 IU/L 였다. 혈청 EBV PCR은 음성이었다.
반복되는 상기도 감염 증상 및 오한을 호소하여 시행한 흉부 단순촬영에서 좌측 폐문의 림프절 종대가 의심되어 흉부 CT 및 PET-CT 시행하였고 흉부 CT에서 기관 및 대동맥 및 폐문주위 림프절 종대를 보였다. PET-CT에서 대동맥, 폐문주위를 포함하여, 쇄골위, 액와, 문맥대정맥, 대동정맥, 엉덩정맥 주위의 과대사 부위가 보여 악성림프절 종대를 시사하였고, 경추-요추-흉추-천추를 비롯하여 골반, 늑골, 견갑골, 쇄골, 흉골, 대퇴골 등의 FDG 섭취 증가를 보여 악성 골전이를 보였다(Fig. 1).
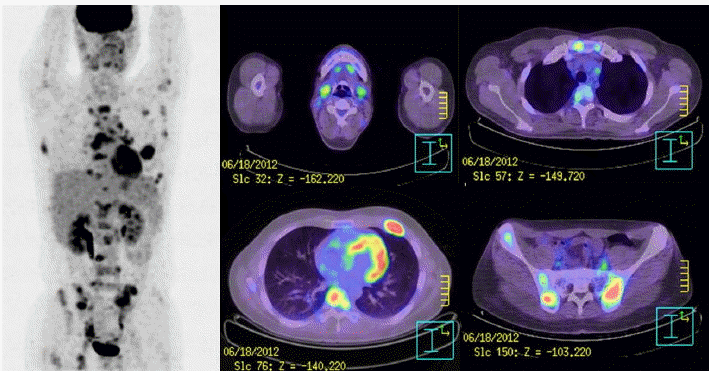
PET-CT shows increased FDG uptake in multiple lymph nodes of the cervical lymphatic chains, supraclaviclar area, axilla, paratracheal area, para-aortic area, subcarinal area, pulmonary hilar area, aortocaval area, portocaval area, and iliac artery chains. It also shows multiple sites of increased FDG uptake in the C-T-L-S spine, pelvic bones, ribs, scapulae, clavicles, sternum, and proximal femur.
골수 검사에서 골수의 침범 없이 급성골수성 백혈병의 완전관해 상태였으며 경부림프절 생검에서 다양한 염증 세포 및 섬유화의 배경위에 산재된 Reed-Sternberg (R-S) 세포와 Hodgkin 세포가 관찰되어(Fig. 2A and 2B) 호지킨림프종, 혼합세포형(Hodgkin lymphoma, mixed cellularity)이 진단되었다. R-S 세포와 Hodgkin 세포는 모두 면역조직화학적 염색에서 CD 30 (Fig. 2C)와 CD 15 (Fig. 2D) 양성을 보이며 CD 20은 음성을 보인다. 조직에서의 EBER (EBV-encoded RNA)은 음성을 보였다.

(A) Microphotograph of a gun biopsy specimen of a neck lymph node (hematoxylin and eosin stain, scan view). (B) A high-power view of the lesion. Some scattered Reed-Sternberg cells (arrowhead) and Hodgkin’s cells (arrow) are noted. A magnified view of a Hodgkin’s cell is shown in the left lower box (hematoxylin and eosin stain, × 400). Both Reed-Sternberg cells and Hodgkin’s cells are positive for CD30 (C, antibody, neomarkers) and CD15 (D, antibody, neomarkers) by immunohistochemical staining.
치료 및 경과: 영상학적 추가 검사 후 Ann Arbor 병기 IVB 진단하에 현재 ABVD로 항암화학요법 3차 진행 중이며 전신증상은 매우 호전된 상태로 향후 추적검사 예정이다.
증례 2
환 자: 58세, 여자
주 소: 발열 및 인후통
과거력: 고혈압과 당뇨병으로 투약 중이었다.
현병력: 급성골수성백혈병 진단받고 관해 및 공고 항암요법 후 완전관해 상태에서 fludarabine, cyclophosphamide, total body irradiation (200 cGy)으로 비골수제거전 처치 후 조직적합항원 2항원 불일치 비혈연 제대혈 이식을 받았고 이식편대숙주병 예방으로 cyclosporine을 사용하였다. 급성이식편대숙주병 1등급 있었으며, 이후 cyclosporin 독성으로 추정되는 사지의 신경병증 및 시력상실로 면역억제제를 mycophenolate modfetil로 바꾸어 투약하였다. 그 이후 지속적인 재활 치료 중인 것 외에 다른 문제 없이 관찰 중이었다. 이식 시행 후 36개월 째에 한 달 전부터 지속된 발열 및 인후통으로 내원하였다.
신체 검사 소견: 혈압 100/60 mmHg, 맥박수 90회/분, 체온 39.5℃의 생체징후를 보였다. 양쪽 편도선의 발적 및 부종 관찰되었으며 양측 경부 림프절이 촉진되었다.
검사 소견: 백혈구 10,710/uL (호중구 67%, 림프구 18%, 단핵구 15%), 혈색소 13 g/dL, 혈소판 79,000/uL 소견을 보였으며, 일반화학 검사는 BUN/Cr 9.5/0.8 mg/dL, AST/ALT 33/31 IU/L, Total bilirubin 1.99 mg/dL, ALP 665 IU/L, LDH 558 IU/L 였다. 혈청 EBV determined nuclear antigen (EBNA) IgG 양성을 보여 EBV의 과거 감염력을 추정해 볼 수 있었다. 조직에서의 EBER은 시행하지 못하였다.
고열이 동반된 편도선염을 보이고 혈압이 감소하여 패혈성 쇼크 의심하에 항생제 치료하였으나, 발열이 지속되고 경부 림프절 종대가 악화되어 시행한 경부 CT에서 농양형성을 보이지 않는 좌측 편도의 부종과 여러 개의 양측 경부림프절종대 보였다. 경부림프절 조직 검사에서 호지킨림프종, 혼합 세포형 진단되었고 혈뇨가 지속되어 시행한 방광 조직 검사에서도 호지킨림프종의 침범을 보였다. 골수 검사에서 역시 호지킨림프종의 골수 침범이 관찰되었다.
치료 및 경과: 호지킨림프종, Ann Arbor 병기 IVB 진단되었으나 전신상태가 불량하여 적극적인 치료가 불가능하여 보존적 치료를 실시하였으며 환자는 호지킨림프종 진단 한 달 후 사망하였다.
고 찰
2008년에 개정된 WHO 분류에 따르면 PTLD는 네 가지의 조직학적 종류로 나눌 수 있다. 조기병변(early lesions), 다형성 PTLD (polymorphic PTLD), 단형성 PTLD (monomorphic PTLD), 고전적 호지킨림프종(classical Hodgkin lymphoma)이 그것이며 고전적 호지킨림프종에는 호지킨림프종 PTLD와 호지킨림프종 유사 PTLD (Hodgkin lymphoma-like PLTD)가 포함된다[4]. 국내에서 조혈모세포 이식 후에 발생한 PTLD의 보고는 13건이며, 이 중 조기병변이 1건, 다형성 PTLD가 4건, 단형성 PTLD가 6건, 호지킨림프종 유사 PTLD가 1건이었고 호지킨림프종 PTLD에 대한 보고는 Choi 등이 2010년에 보고한 1건이 유일하였다[5-9]. 국내의 조혈모세포이식 후 발생한 PTLD에 대한 대규모 연구로는 Park 등[5]의 보고가 유일한데, 총 1,116명의 조혈모세포 이식 환자 중 0.6%에 해당하는 7명에서 PTLD가 발생하였으나 이 중 조직학적 진단이 호지킨림프종인 환자는 없었다. 국외의 한 연구에 따르면, 조혈모세포 이식을 받은 18,531명의 환자 중 0.04%인 8명에서 호지킨림프종이 발생하였고, 이것은 일반인구와 비교하였을 때 6배의 증가된 위험성을 시사하는 것이다[10]. 이와 같이 호지킨림프종은 다른 PTLD와 마찬가지로 조혈모세포 이식 후 그 위험성이 증가하지만 전체 PTLD 중 차지하는 비율은 드문 것으로 생각한다.
조혈모세포 이식 후 발생하는 PTLD는 공여자의 T 세포의 결핍, 항흉선세포글로불린(antithymocyte globulin, ATG)의 사용, 비혈연 또는 조직적합항원 불일치 이식, 급성 또는 만성 이식편대숙주병, 고령 및 여러 번의 이식과 높은 상관관계가 있음이 보고되었고 대다수의 PTLD는 이식 후 1년 안에 발생하는 것으로 알려졌다[3]. 그러나 PTLD 중 호지킨림프종만을 대상으로 한 연구분석에서 호지킨림프종은 이러한 T 세포 결핍 및 ATG 사용과 같은 공통된 PTLD의 위험인자와 상관관계가 없고 발생 시기도 이식 후 평균 2.5년 이후로 좀 더 늦은 양상을 보였다. 가장 흔한 아형은 혼합세포형이고, 대부분은 EBV 유전자가 검출되었으며, 급성 이식편대숙주병과 연관성이 있었다. 또한 예후는 비교적 좋은 것으로 보고되었다[10].
본 증례들에서 호지킨림프종이 진단된 시기는 각각 이식 후 45개월, 36개월이었고 모두 혼합세포형의 호지킨림프종이었으며 두 증례 모두 급성 이식편대숙주 병력이 있었다는 것이 위에서 밝힌 조혈모세포 이식 후 발생한 호지킨림프종의 위험인자 및 특성에 합당하였다. 또한 두 환자 모두 비혈연 이식이었고 두 번째 증례는 조직적합항원 2항원 불일치 이식이었다(Table 1).
