기관지확장증 동반 질환의 진단 및 관리
Diagnosis and Management of Comorbidities Associated with Bronchiectasis
Article information
Trans Abstract
Patients with non-cystic fibrosis bronchiectasis (hereafter referred to as bronchiectasis) often present with comorbidities. These comorbidities significantly impact symptoms, acute exacerbation, hospitalization, disease progression, and mortality in patients with bronchiectasis. Thus, accurate diagnosis and management of comorbidities associated with bronchiectasis are essential to reduce the disease burden of bronchiectasis. This review provides a state-of-the-art summary of key pulmonary and extra-pulmonary comorbidities associated with bronchiectasis, outlines clinical tools to quantify the prognosis of bronchiectasis, and suggests a workflow to diagnose and manage comorbidities associated with bronchiectasis.
서 론
비낭포성 섬유증 기관지확장증(non-cystic fibrosis bronchiectasis, 이하 기관지확장증)은 다양한 원인에 의해 발생하는 임상 질환으로, 흉부 전산화단층촬영(computed tomography of the chest)에서 관찰되는 기관지확장이라는 영상의학적인 특성을 가진다[1]. 기관지확장증은 다양한 질환과 동반할 수 있는데 이들 동반 질환은 기관지확장증의 발생 원인이 되기도 하고 증상, 중등도(disease severity), 악화(acute exacerbation), 입원 및 사망 등에 중대한 영향을 미치기도 한다[2]. 본고에서는 기관지확장증 동반 질환의 임상적 중요성을 호흡기 동반 질환과 비호흡기 동반 질환으로 분류하여 살펴보고, 기관지확장증 환자에서 주요 동반 질환이 잘 진단되고 관리되는지를 살펴보기 위해 어떻게 임상적으로 접근하면 좋을지 논의하고자 한다.
본 론
기관지확장증 동반 질환의 중요성
많은 만성 호흡기 질환은 단독으로 발생하기보다는 다른 만성 질환을 동반한다[3,4]. 동반된 만성 질환은 기관지확장증 환자의 약 1/3에서 기관지확장증의 원인이 되는 것으로 생각된다. 이전 유럽 다기관 기관지확장증 코호트 연구(European Multicentre Bronchiectasis Audit and Research Collaboration)에 의하면 기관지확장증 환자는 중앙값 4개(4분위값, 2-6)의 동반 질환을 가지며, 동반 질환의 개수는 여성보다 남성에서, 기관지확장증의 중등도가 낮은 경우보다 더 높을 경우에, 생존자보다 사망자에서 더 많았다[5]. 기관지확장증 동반 질환은 기관지확장증의 급성 악화, 치료(약물 및 재활 치료) 및 기관지확장증의 예후에 큰 영향을 미친다[5,6]. 특히 다수의 동반 질환이 존재하면 기관지확장증에 미치는 영향이 더 큰 것으로 알려져 있는데, 다수의 동반 질환은 중증 악화로 인한 입원 기간 증가 및 입원 기간 내 사망의 위험인자일 뿐 아니라 장기 사망에 누적 효과를 가지고 있다[5,6]. 이러한 동반 질환이 중증 악화로 인한 입원과 누적 사망에 미치는 영향을 점수화한 것이 Bronchiectasis Aetiology Comorbidity Index (BACI)이다(Table 1). BACI는 총 55점으로 0점일 경우 저위험, 1-5점일 경우 중간 위험, 6점 이상일 경우 고위험으로 분류하며 각각의 5년 이내 사망 위험은 3.5%, 11.7%, 34.9%로 중증 악화로 인한 위험 입원은 11.7%, 14.8%, 36%로 알려져 있다(Table 2) [5]. BACI는 웹사이트(http://www.bronchiectasisseverity.com/bronchiectasis-aetiology-and-co-morbidity-index/)에서 쉽게 계산할 수 있다. 하지만 국내 기관지확장증의 주요 동반 질환과 사망의 원인이 BACI 개발 연구 대상인 유럽인들과 다를 수 있어[7-9], 이 점수를 국내 환자에게 그대로 적용할 수 있을지는 앞으로 연구가 더 필요하다.
국내 기관지확장증 환자의 동반 질환
국내 기관지확장증 환자의 동반 질환은 서양 환자의 동반 질환과 사뭇 다르다. 유럽 다기관 기관지확장증 코호트 연구에 의하면 심혈관 질환의 빈도(허혈성 심질환 약 18%, 뇌졸중 약 6%)가 매우 높았으나, 국내 기관지확장증 환자의 심혈관 질환의 빈도는 허혈성 심질환 약 5%, 뇌졸중 약 2%로 빈도가 낮았다[7]. 반면 국내 기관지확장증 환자의 만성폐쇄성 폐질환(chronic obstructive pulmonary disease, COPD)과 천식의 유병률은 각각 38%와 22%로 유럽 환자의 17%와 9%보다 월등히 높았다[7]. 이러한 연구 결과는 인종 및 지역에 따라 기관지확장증 동반 질환의 빈도가 다름을 의미하며, 국내 기관지확장증 동반 질환의 적절한 관리를 위해서는 유럽의 진료지침을 그대로 차입하기보다는 국내 연구를 기반으로 한 진료지침이 필요하다는 것을 시사한다.
기관지확장증 호흡기 동반 질환
기도 질환
천식(알레르기 기관지폐 아스페르길루스증[allergic bronchopulmonary aspergillosis] 포함)과 COPD같은 기도 질환은 기관지확장증의 흔한 원인으로 기관지확장증의 주요 동반 질환이다[7]. 유럽의 기관지확장증 환자와 비교하여 국내 기관지확장증 환자에서 특히 천식과 COPD의 유병률이 높고, 호흡기 질환이 국내 기관지확장증 환자의 가장 중요한 사망 원인이라는 연구 결과[7,8]는 두 질환의 적절한 관리가 기관지확장증의 예후에 매우 중요하다는 점을 시사한다.
국내에서 시행된 다수의 연구는 천식 또는 COPD가 기관지확장증과 동반되면 두 질환이 단독으로 존재할 경우보다 더 심한 증상, 삶의 질 저하, 잦은 악화 또는 높은 사망률을 보인다고 보고하였다[9-16]. 이는 기관지확장증으로 인한 점액 섬모 청소(mucociliary clearance) 기능의 감소가 호흡기 감염과 기도 손상의 악순환(vicious cycle)을 유발하기 때문일 것으로 생각된다. 유럽 및 영국 기관지확장증 진료지침은 기도 질환이 동반된 경우, 각각의 진료지침에 따라 기관지확장증과 기도 질환 모두 적절히 치료할 것을 권고하고 있다[1,17]. 하지만 두 질환이 동반된 경우, 중증도가 개별 질환이 존재하는 경우보다 높으므로, 일반적인 치료로 조절이 어려운 경우가 많고, 추가적인 약제를 고려해야 하는 경우가 많다.
흡입 스테로이드(inhaled corticosteroid, ICS) 또는 ICS/흡입 지속성 베타 작용제(inhaled corticosteroid/long-acting beta 2 agonist)로 조절이 되지 않는 기관지확장증 동반 천식 환자에서는 흡입 지속성 항콜린제(inhaled long-acting muscarinic antagonist), 마크로라이드(macrolide), 또는 생물학적 제재(biologic agent) 사용을 고려해 볼 수 있다. 많지 않은 증례에 기반한 후향적 연구 결과이지만 기관지확장증이 동반된 호산구성 또는 T2-high 천식 환자[18-22]나 호산구성 기관지확장증[23]에서도 생물학적 제재의 효과가 존재하는 것을 보여주고 있다. COPD와 기관지확장증이 동반된 경우에도 두 질환이 단독으로 존재할 때에 비교하여 질환이 잘 조절되지 않는다.
일반적으로 기관지확장증이 동반된 COPD의 경우 ICS는 기저 기관지확장증이 감염의 위험을 증가시키기 때문에 일반적으로 권고되지 않지만, COPD의 조절을 위해 꼭 필요할 경우(예: 호산구가 증가하여 있고 잦은 또는 중증 악화가 존재하는 경우)에는 사용할 수 있다[1,17]. 최근 연구는 기관지확장증에서도 호산구성 표현형이 존재하는 것으로 알려져 있는데 이 경우에는 ICS가 도움이 될 수 있다는 제한적인 연구도 있다[24]. COPD가 동반된 기관지확장증 환자에서 질병이 조절이 되지 않은 경우 마크로라이드의 사용을 고려해 볼 수도 있다. 마크로라이드는 두 질환 모두에 효과적인 약물로 잘 알려져 있다[1,17,25].
만성 감염성 호흡기 질환
기관지확장증은 다양한 만성 감염성 호흡기 질환과 동반한다. 비결핵 항산균 폐질환의 대다수가 기관지확장증을 동반하는 반면, 기관지확장증 환자에서는 약 5%가 비결핵 항산균 폐질환을 가지고 있는 것으로 알려져 있다[26]. 최근 국내 국민건강보험공단 자료를 이용한 인구 기반 연구는 기관지확장증을 가진 환자는 나이, 성별을 매칭한 대조군에 비해 비결핵 항산균 폐질환의 발생 위험이 19배 높음을 보여주기도 하였다[27]. 이전 국내 연구에 의하면, 다발성 결절을 동반한 양측성 기관지확장증, 특히 우중엽, 좌설엽 또는 양하엽에 기관지확장증이 있을 때 비결핵 항산균 폐질환의 동반이 높음을 보여주었다[28]. 폐 아스페르길루스 질환 역시 기관지확장증의 만성 감염성 동반 질환 중 하나이다. 최근 국내 연구에 의하면 기관지확장증 환자는 폐 아스페르길루스 질환(알레르기 기관지폐 아스페르길루스증 제외)의 발생 위험이 대조군에 비해 약 4.5배 정도 높았다[29].
폐암
기관지확장증 환자의 폐암 발생 위험은 일반인보다 높은 것으로 생각되며, 폐암은 기관지확장증 환자의 예후를 결정하는 중요한 동반 질환이다[8,30-32]. 국내 국민건강보험공단 자료를 이용한 최근 한 연구는 기관지확장증이 폐암의 주요 위험 인자 중 하나임을 보여주었는데, 이 연구에 의하면 여러 교란변수를 보정하고도 기관지확장증 환자의 폐암 발생 위험은 대조군에 비해 약 20%가 높았다[31]. 그 뿐만 아니라 국내 한 대학 병원 자료를 분석한 연구에 의하면 폐암(12%)은 호흡기 질환(31%), 다른 암(19%)에 이어 기관지확장증의 주요 사망 원인 3위에 해당하였고, 기관지확장증 환자의 폐암 관련 사망 위험은 대조군에 비해 3.5배 높았다[8].
기관지확장증 환자에서 폐암의 위험이 일반인에 비해 높은 것으로 생각되지만, 기관지확장증 환자에서 폐암의 조기 선별을 위해 흉부 전산화단층촬영이 필요한지에 관해서는 앞으로 연구가 필요하다. 기관지확장증 환자에서 폐암 발생 위험인자로는 남성, 흡연, COPD의 동반 등이 알려져 있다[32]. 따라서 흡연자에게는 반드시 금연을 권고해야 하며, 흡연자나 COPD가 동반된 환자에서는 해당 진료지침에서 권고되는대로 폐암 검진을 고려해야 할 것으로 생각된다[25].
기관지확장증 비호흡기 동반 질환
심혈관 및 뇌혈관 질환
기관지확장증은 흡연과 독립적으로 심혈관 질환의 위험을 증가시키는 것으로 알려져 있다. 영국에서 시행한 인구 기반 연구에 의하면 심혈관 질환의 위험 인자를 보정하고도 기관지확장증 환자는 대조군에 비해 관상동맥질환(협심증, 심근경색[관상동맥 우회술 포함])과 뇌졸중(허혈성 또는 출혈성 뇌경색, 일과성 허혈성 발작, 지주막하 출혈)의 유병률이 높았으며, 관상동맥질환과 뇌졸중이 발생 위험이 각각 1.44 (95% 신뢰구간, 1.27-1.63)배와 1.71 (95% 신뢰구간, 1.54-1.90)배 증가하였다[33]. 또한, 대만의 인구 기반 연구는 비 기관지확장증 환자 대비 기관지확장증 환자의 허혈성 뇌경색의 위험이 1.74 (95% 신뢰구간, 1.28-2.35)배가 높다는 것을 보여주었다[34]. 국내 기관지확장증 환자에서 심혈관 질환 발행 위험에 대해 조사한 연구는 아직 없다. 국내 기관지확장증 환자의 심혈관 질환과 뇌졸중의 유병률이 유럽의 기관지확장증 환자보다 낮지만[7], 이들 동반 질환이 가지는 임상적인 중요성을 생각할 때 이러한 위험은 과소평가되어서는 안 될 것으로 생각된다.
폐동맥 고혈압
기관지확장증에서 정확한 폐동맥 고혈압의 유병률은 잘 알려지지 않았지만, 기관지확장증 환자의 약 33%에서 심초음파 검사에서 폐동맥 고혈압 소견이 관찰되었다는 연구 보고가 있다[35]. 일반적으로 폐동맥 고혈압의 빈도는 기관지확장증의 중등도가 높아질수록 증가한다[5]. 이전 연구에 의하면 낭성 기관지확장증, 낮은 동맥혈 산소 분압, 높은 이산화탄소 분압, 낮은 폐확산능과 폐기능이 폐동맥 고혈압과 연관이 있었다[35]. 흉부 전산화단층촬영 소견에서 관찰되는 소견들도 폐동맥 고혈압을 예측하는 데 도움이 된다. 기관지확장증에서 흉부 전산화단층촬영과 폐동맥 고혈압에 대해 조사한 한 연구에 따르면 폐혈관의 내경(주 폐동맥, 좌폐동맥, 우폐동맥, 좌우 폐동맥의 평균 내경 등)과 기관지확장증의 심한 정도(기관지확장증 침범 범위, 기관지확장 정도, 기 관지 벽의 두께, 모자이크 패턴, 큰 기도의 점액 침착 등)도 폐동맥 고혈압의 예측 인자이며, 좌우 폐동맥의 평균 내경은 기관지확장증 사망의 예측 인자(위험도, 1.24; 95% 신뢰구간, 1.13-1.35)였다[36].
위식도역류증
위식도역류증은 기관지확장증의 흔한 동반 질환으로 기관지확장증 환자의 11-75%에서 동반된다고 보고되었다[37]. 국내 기관지확장증에서 위식도역류증의 유병률은 약 15% 정도로 알려져 있다[7]. 기관지확장증에서 위식도역류증이 흔한 이유에는 열공 탈장(hiatal hernia)의 높은 유병률, 식도 운동장애, 위식도 조임근(sphincter)의 톤을 변화시키는 호흡기계 약물의 복용 및 호흡 역학(respiratory mechanics), 빈번한 기침과 폐과팽창 등으로 인한 횡경막-식도 경계면의 손상 등이 있다[38]. 위식도역류증은 기관지확장증의 빈번한 증상, 영상의학적으로 심한 기관지확장증, 악화, 입원, 만성 감염, 삶의 질 저하 및 증가한 사망률과 연관이 있으며[5,37,39], 최근 국내에서 시행된 연구도 위식도역류증이 동반된 기관지확장증 환자는 그렇지 않은 환자에 비해 더 빈번하게 외래 및 응급실에 방문하고 입원을 하는 것을 보고하였다[40].
따라서 기관지확장증을 적절히 관리하고 있음에도 호흡기 증상이 조절되지 않은 경우, 잦은 악화를 보이는 경우, 추적 영상에서 빠른 진행을 보이거나 기관지염(bronchiolitis)이 관찰되는 경우에는 위식도역류증의 동반을 고려해야 한다. 하지만 아직까지 위식도역류증에 대한 약물 치료나 수술적 치료가 기관지확장증의 관리에 도움이 되는지는 알려진 바가 없으므로 앞으로 이에 관한 연구가 필요하다.
암
폐암뿐 아니라, 기관지확장증 환자에서는 식도암과 혈액암의 발생 위험도 증가하는 것으로 알려져 있다. 1998년과 2010년 사이에 기관지확장증으로 처음 입원한 54,000여 명의 환자를 대상으로 한 대만의 후향적 연구에 따르면, 나이, 성별, 동반 질환을 보정하고도 기관지확장증 환자는 대조군에 비해 식도암과 혈액암의 발생 위험이 약 2배 정도 높았다[40]. 또한, 혈액암은 기관지확장증의 원인이 되기도 한다. 한 후향적 연구는 227명의 혈액암 환자 중 22명의 환자가 기관지확장증을 앓는 것을 보고하였다[41]. 22명의 기관지확장증 환자 중 14명이 기관지확장증 진단 전에 흉부 전산화단층촬영 결과가 존재하였는데 기관지확장 중증도 점수가 0점이었고, 시간이 경과함에 따라 기관지확장 중증도 점수가 증가함을 보여줌으로써 이 연구는 혈액암이 기관지확장증의 원인이 될 수 있음을 보여주었다[41]. 해당 연구에서 1명을 제외하고는 모두 항암제를 투여 받았으며, 64%에서 만성 이식편대숙주병(Graft-versus-host disease, GVHD)이 존재하였고, 59%에서 면역글로불린 결핍이 존재하였다. 또한 기관지확장증이 존재하는 환자는 없는 환자에 비해 현저한 폐기능의 감소를 보여주었다. 따라서 만성 GVHD가 유발한 폐쇄 소기관지염(bronchiolitis obliterans)에 의한 이차적인 변화나 면역글로불린 결핍으로 인해 기관지확장증이 발생할 수도 있을 것으로 생각이 되나, 이 두 인자가 없는 환자에서도 기관지확장증이 발생하였기 때문에 혈액암 환자에서 어떤 기전으로 기관지확장증이 발생하는지는 아직 명확히 밝혀지지 않았다.
결체조직 질환과 염증성 장질환
류마티스 관절염과 같은 결체조직 질환뿐 아니라 크론씨병과 궤양성 장염 같은 염증성 장질환에서도 기관지확장증이 발생할 수 있다[1]. 임상적으로 의미가 있는 기관지확장증은 류마티스 관절염 환자의 2-3%로 알려져 있었지만[42], 그 유병률은 더 높을 것으로 생각이 된다. 최근 흉부 전산화단층촬영을 시행한 류마티스 관절염 환자를 대상으로 시행한 메타분석에 의하면 류마티스 관절염 환자의 약 20%가 기관지확장증을 앓고 있다고 보고하였다[43]. 류마티스 관절염은 기관지확장증 발병 10-20년 정도 선행하는 것으로 알려져 있지만, 기관지확장증이 류마티스 관절염 발생 전에 발생하기도 한다. 류마티스 관절염에서 기관지확장증 발생과 연관이 있는 인자에는 고령, 류마티스 관절염의 유병 기간, cystic fibrosis transmembrane conductance regulator (CFTR)와 human leukocyte antigen (HLA)과 같은 유전자, 검출되지 않는 circulating mannose binding lectin 등이 있다[43]. 기관지확장증과 류마티스 관절염이 동반된 경우는 두 질환이 단독으로 있을 경우보다 사망이 높다고 알려져 있다[44,45].
오래된 이전 연구에 따르면 염증성 장질환의 21-25% 정도에서 만성 기관지염 또는 기관지확장증이 동반되었다[46]. 폐질환을 동반한 염증성 장질환 환자의 66%가 기관지확장증을 가지고 있다는 보고도 있다[47]. 일반적으로 기관지확장증은 염증성 장질환이 발생한 이후에 발생하지만, 류마티스 관절염의 경우처럼 염증성 장질환이 발생하기 전에 기관지확장증이 선행하기도 하고[48], 영상 검사 상 기관지확장증이 관찰되지만 증상이 없기도 한다[49]. 흥미롭게도 최근 장절제술을 시행한 후에 기관지확장증의 악화 또는 새롭게 발견된 기관지확장증을 보고한 증례들이 있다[48,50]. 따라서 장절제술을 계획하는 경우 기관지확장증의 악화를 염두에 두어야 한다. 염증성 장질환에서 기관지확장증의 발생 기전이 잘 알려지지는 않았지만, 대장과 기도의 상피세포가 동일 배아 기원(embryonic origin)을 하고 있어 기관지의 조직학적인 변화가 궤양성 대장염의 대장 조직 검사와 비슷한 점막하 염증을 보인다는 것을 고려할 때 발생 기전이 비슷할 것으로 생각된다[2]. 궤양성 대장염과 동반된 기관지확장증의 치료는 아직 경험적인 치료에 의존하지만, ICS나 전신 스테로이드에 잘 반응한다고 알려져 있다[2].
기타 동반 질환
기관지확장증의 다른 흔한 동반 질환으로는 인지 장애, 빈혈, 만성 부비동염, 골다공증 등이 있다[5,51-53]. 인지 장애와 철 결핍성 빈혈은 기관지확장증의 사망을 증가시키는 동반 질환으로 알려져 있다[5]. 만성 부비동염은 유럽 환자의 약 20%의 기관지확장증 환자에서 동반된 것으로 알려져 있으나[54], 국내 기관지확장증 레지스트리 연구 결과에서는 더 낮은 유병률을 보였다[55]. 유럽 연구에서는 만성 부비동염의 동반이 낮은 삶의 질과 잦은 중등도 악화(1년 추적 관찰 시)와 관련이 있었지만, 국내 연구에서는 만성 부비동염이 삶의 질의 악화와 관련을 보이지 않았다[55]. 국내 기관지확장증 환자의 약 12%가 골다공증을 앓고 있다고 알려져 있다[7]. 골다공증이 기관지확장증에서 유병률이 높은 이유는 골다공증과 기관지확장증이 비슷한 인구학적 특성을 공유(고령, 낮은 체질량지수, 여성에서 호발)하기 때문이라는 의견도 있으나, 기관지확장증에서 발생하는 운동 능력 저하 및 운동 시 저산소혈증 등의 인자가 골다공증의 발생을 유발할 수 있다는 연구 결과도 있다[56].
기관지확장증 환자에서 주요 동반 질환의 진단과 관리
적절한 기관지확장증 치료에도 불구하고 기관지확장증이 조절되지 않거나 잦은 악화 또는 입원을 경험하는 환자는 앞으로 악화에 의한 재입원과 사망의 위험이 매우 높으므로 아직 진단되지 않았거나 적절히 조절되고 있지 않은 동반 질환에 대한 평가가 필요하다. 기관지확장증의 예후에 영향을 미치는 동반 질환에 대해 평가하는 도구를 개발한 연구는 현재까지 BACI가 유일하므로, 국내 환자에서 BACI의 유용성이 증명되지는 않았다는 제한점에도 BACI를 활용하여 주요 동반 질환을 평가하는 것이 가장 현실적일 것으로 생각된다(Fig. 1). 하지만 일부 주요 동반 질환(예: 만성 부비동염, 골다공증, 울혈성 심부전 등)은 BACI에 포함이 되어있지 않기 때문에 자세한 병력 청취를 통해 개별화된 동반 질환을 진단하고 관리하는 것 또한 중요할 것으로 생각된다.
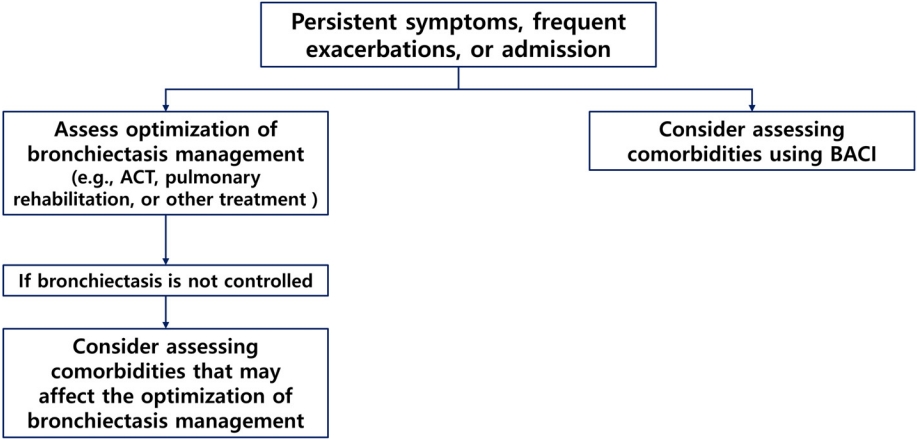
Flowchart for the diagnosis and management of comorbidities associated with bronchiectasis. ACT, airway clearance technique; BACI, Bronchiectasis Aetiology Comorbidity Index.
동반 질환은 기관지확장증 치료의 최적화를 방해할 수도 있다. 예로 울혈성 심부전, 우울증, 골다공증, 관절염과 같은 질환들은 호흡 재활과 기관지확장증 환자의 신체 활동에 중대한 영향을 미칠 수 있을 것이며, 잘 조절되지 않는 부정맥이 존재할 때 기관지확장증에서 마크로라이드의 사용이 제한될 수도 있을 것이다. 동반 질환의 약물 치료 또한 기관지확장증의 조절을 방해할 수 있는데, 심부전이 동반된 기관지확장증 환자에서 베타 차단제의 사용은 호흡곤란을 악화시킬 수 있으며 이뇨제의 사용은 수분 섭취가 도움이 되는 객담 배출에 안 좋은 영향을 미칠 수도 있을 것이다. 따라서 동반 질환 및 이들 질환의 약물 치료가 기관지확장증 치료의 최적화에 미치는 영향에 대한 평가도 필요하다.
향후 연구
기관지확장증의 동반 질환이 기관지확장증의 예후에 미치는 영향은 매우 중요하다. 하지만 대부분의 연구가 유럽 환자를 대상으로 시행되었기 때문에, BACI를 국내 환자에게 적용할 수 있는지에 대해서 앞으로 연구가 필요하다. 또한 국내 기관지확장증 환자에서 기관지확장증의 동반 질환과 기관지확장증의 사망 원인이 다른 지역의 기관지확장증 환자와 다르므로, 국내 환자를 대상으로 동반 질환이 기관지확장증에 미치는 영향에 대해 더 많은 연구가 필요할 것으로 생각된다. 기관지확장증의 동반 질환의 적절한 관리가 기관지확장증의 증상을 감소시키고 악화와 입원을 예방하며 예후를 개선할 수 있는지에 대해서도 연구가 필요하다. 국내 기관지확장증 코호트를 이용한 연구가 앞으로 이러한 의문점에 실마리를 제공할 수 있을 것으로 기대한다[57].
결 론
기관지확장증 환자는 다수의 만성 동반 질환을 동반하는 경우가 많으며, 기관지확장증의 동반 질환은 기관지확장증의 임상증상, 악화, 입원 및 사망에 영향을 미칠 수 있다. 적절한 치료에도 불구하고 기관지확장증 환자의 증상이 조절되지 않거나 잦은 악화 또는 입원을 보이는 경우 기관지확장증의 동반 질환의 진단과 관리에 대한 평가가 필요하다. 기관지확장증의 예후에 영향을 미치는 동반 질환을 평가하는 도구에는 BACI가 있으나 국내 환자를 대상으로 검증이 필요하다. 기관지확장증 환자를 진단하는 임상의사는 기관지확장증-동반 질환을 기관지확장증과 무관한 독립적인 질환으로 생각하기보다는 서로 영향을 주는 질환으로 판단하고 기관지확장증과 동반 질환이 서로에게 미치는 부작용을 최소화하도록 노력해야 한다.
Notes
CONFLICTS OF INTEREST
No potential conflict of interest relevant to this article was reported.
FUNDING
This work was supported by the National Research Foundation (NRF) of Korea grant funded by the Ministry of Science, Information and Communications Technologies (MSIT) (No. 2020R1F1A1070468 to HL), the Bio & Medical Technology Development Program of the NRF of Korea funded by the MSIT (No. 2021M3E5D1A01015176 to HL), and the Korean Ministry of Education (No. 2021R1I1A3052416 to HC). The funders had no role in the design of the study, the collection and analysis of the data, or the preparation of the manuscript.
AUTHOR CONTRIBUTIONS
(I) Conception and design: H Lee; (II) Administrative support: H Lee; (III) Manuscript writing: Both authors; (IV) Final approval of manuscript: Both authors.
Acknowledgements
None.

