고형장기이식 환자에서 흔히 보는 감염
Common Infections in Solid Organ Transplant Recipients
Article information
Trans Abstract
Improved immunosuppressive therapies for solid organ transplantation (SOT) have reduced the incidence of allograft rejection while increasing susceptibility to opportunistic infections. Diagnosis and treatment for infectious disease after SOT are evolving with various preventive strategies, improved microbiologic diagnostic tools, and newer therapeutic regimens. Despite these improvements, various opportunistic infections can develop in SOT recipients. Early and specific diagnosis of infections is essential to guide treatment and minimize nonessential antibiotics. Invasive diagnostic procedures are often required for accurate and timely diagnosis. Here, I reviewed general aspects of common infections in SOT recipients. (Korean J Med 2013;84:145-157)
서 론
각 장기의 말기 기능부전 환자에서 고형장기이식은 마지막 치료법이다. 우리나라에서는 1969년 최초로 신장이식을 성공한 이후 1988년에 간이식, 1992년 췌장이식과 심장이식, 1996년 폐이식을 성공하였다. 이제는 다양한 고형장기의 이식이 보편화되어, 장기이식관리센터(Korean Network for Organ Sharing, KONOS) 자료에 따르면 2011년 한 해 동안 신장이식 1,639건, 간이식 1,209건, 심장이식 98건, 췌장이식 43건, 폐이식 35건이 시행되었다. 특히 생체 기증자를 통한 이식이 활발하게 이루어지고 있어서 세계 장기이식 연보에 따르면 생체 신장이식의 건수는 세계 9위, 간이식은 세계 1위를 기록하고 있다[1]. 이식 건수뿐 아니라 생존율 성적도 우수하여 KONOS 자료에서 5년 생존율이 생체 신장이식의 경우 96%, 간이식의 경우 80%를 보이고 있다.
고형장기이식 후 장기 생존율이 개선된 데에는 거부반응을 줄이기 위한 면역억제제의 발전이 크게 기여하였다. 그러나 이와 함께 다양한 감염의 발생은 극복해야 할 과제이다. 고형장기이식 환자들은 조혈모세포이식 환자들과는 달리 호중구가 급격히 감소하는 시기를 거치지 않으므로 급성 감염의 원인균이 다르다. 또한 고형장기이식은 외과적으로 큰 수술을 받게 되므로 이식 직후에는 다른 일반적인 외과 수술을 받은 환자들과 마찬가지로 수술부위감염과 같은 세균 감염이 주로 문제가 된다. 고형장기이식 후 일정 시기가 지나면 조혈모세포이식 환자와 달리 거의 평생 면역억제제를 복용하여야 하므로 면역저하상태가 장기간 지속되어 다양한 기회감염(opportunistic infection)이 발생할 위험을 가지게 된다. 여기서는 고형장기이식 후 발생할 수 있는 주요 감염에 대해 간략히 다루고자 한다.
본 론
고형장기이식 후 시기별 주요 감염
고형장기이식 후 시기별로 주로 발생할 수 있는 감염의 종류를 알아야 적절한 예방과 대처를 할 수 있을 것이다. 일반적으로 이식 후 1개월 이내, 6개월 이내, 6개월 이후의 세 시기로 구분을 한다[2]. 첫 번째 시기인 이식 후 1개월 이내는 아직 면역억제제의 효과가 최대에 이르지 않았고 이식 후 수술과 관련된 일반적인 수술 후 감염이 더 문제가 되는 시기이다. 따라서 이 시기의 감염은 병원내 감염(nosocomial infection)을 일으키는 주요 미생물들이 주된 원인이 된다. 특히 수여자(recipient) 자신의 몸에 상재하고 있던 세균이나 칸디다와 같은 진균이 주로 문제가 되며, 수술부위감염이나 중심정맥관, 인공호흡기와 같은 각종 의료기구 관련 감염이 주된 감염 부위이다. 드물게는 기증자(donor) 또는 이식장기(allograft)에서 기인하는 감염이 문제가 되기도 한다.
두 번째 시기는 이식 후 1개월에서 6개월 사이이다. 이 시기에는 수술 후 상태에서는 어느 정도 회복이 되었고, 면역억제제의 강도가 최대에 이르는 시기이므로 각종 기회감염이 문제가 된다. 일반적으로는 고형장기이식 후 6개월 정도의 시점이 되면 면역억제제를 점차 줄이면서 최소로 유지하게 된다. 그러나 거부반응 등으로 면역억제제를 예정대로 줄이지 못하면 기회감염이 주로 발생하는 시기가 6개월 이 후까지로 더 연장될 수도 있다. 이식 후 6개월까지는 보통 폐포자충 폐렴(Pneumocystis jirovecii pneumonia, PCP)을 예방하기 위해 trimethoprime/sulfamethoxazole (TMP/SMX)을 투약하게 된다. TMP/SMX을 예방적으로 투약하면 PCP 이외에도 Listeria monocytogenes, Toxoplasma gondii, Nocardia와 같은 기회감염들도 함께 예방되는 효과를 얻을 수 있다. 다양한 바이러스 감염, 진균 감염과 이식장기의 거부반응도 이 시기에 주로 문제가 된다.
세 번째 시기는 이식 후 6개월 이후이다. 조혈모세포이식과는 달리 고형장기이식 후에는 면역억제제를 최소한의 용량이더라도 거의 평생 복용하여야 하므로 기회감염의 가능성은 항상 가지고 있다. 그러나 이식 후 6개월부터는 면역억제제를 최소로 유지하게 되므로 주로는 지역사회에서 기인하는 일반적인 감염(community-acquired infection)을 먼저 생각해야 한다.
위와 같은 고형장기이식 후 주로 발생하는 감염에 대한 시기 구분은 일반적인 고형장기 전체에 적용되는 분류이다. 그러나 이식장기의 종류에 따라서는 이식 수술 후 회복 시기가 얼마나 길어지는지, 면역억제제를 이식 후 얼마 동안 강하게 유지하는지에 따라 조금씩 달라질 수 있다. 예를 들어, 간이식의 경우 다른 장기에 비해 기술적으로 매우 복잡하고 수술 시간도 길며, 수술 중 오염의 가능성이 있는 복강 내에서 이루어지기 때문에 수술 후 감염이나 병원내 감염이 주로 문제가 되는 첫 번째 시기가 이식 후 약 두 달 정도로 다른 고형장기이식에 비해 좀 더 연장될 수 있다[3].
세균 감염
세균 감염은 일반적인 수술 환자들에서 발생하는 감염과 크게 다르지 않다. 우리나라에서 고형장기이식 중 가장 보편적으로 이루어지고 있는 신장이식과 간이식 환자에서 흔한 요로감염과 간담도감염에 대해서만 간략히 다루도록 하겠다.
신장이식 후 요로감염
신장이식 후 가장 흔한 감염은 요로감염이다. 우리나라의 한 대학병원에서 시행한 연구 결과에 따르면, 신장이식 후 2년 이내에 31%의 환자가 요로감염을 경험하며 이 중 70%는 무증상 세균뇨이고 나머지 30%만 증상을 동반하는 방광염이나 신우신염이었다[4]. 요로감염의 36%는 이식 후 1개월 이내에, 60%는 6개월 이내에 발생하여 이식 후 초기에 주로 발생하였다[4]. 신장이식 후의 요로감염이 이식신(allograft)의 기능소실(graft loss)과 관련이 있는지가 가장 중요한데, 이에 대해서는 그렇다는 연구 결과와 그렇지 않다는 것이 팽팽하여 논란의 여지가 많다. 그러나 한 대규모 후향적 연구 결과에 따르면 이식 후 6개월 이내의 요로감염은 균혈증 동반이 많고 6개월 이후에는 사망이나 이식신의 기능소실과 관련이 있다고 하였다[5]. 따라서 증상을 동반하는 요로감염은 적절한 항생제 치료가 필요하다. 치료 기간에 대해서는 아직 잘 연구가 되지 않았으나, 일반적으로 이식신에 발생한 신우신염의 경우 약 2-3주 가량 항생제 투약이 필요하다. 무증상 세균뇨의 여부를 알기 위해 일반적으로 이식 후 초기에는 정기적인 소변배양 검사를 시행하지만, 무증상 세균뇨를 꼭 치료해야 하는지에 대해서도 논란이 많아서 아직 확고한 지침은 정해져 있지 않다. 신장이식 후 요로감염을 예방하기 위해 일정 기간 예방 항생제 투약이 필요한지에 대해서도 아직 정해진 지침은 없다.
간이식 후 간담도감염
간이식은 다른 고형장기이식에 비해 기술적으로 매우 복잡하고 수술 시간도 길며, 수술 중 오염의 가능성이 있는 복강 내에서 이루어지기 때문에 수술 후 세균 감염이 더 잘 발생할 수 있다. 우리나라의 한 대학병원에서 시행한 연구 결과에 따르면, 생체 기증자 간이식 후 발생한 감염은 간농양, 감염된 담즙류(biloma)를 포함한 복강내 감염(38%)이 가장 흔하였고, 그 다음으로 원인병소가 확인되지 않은 일차 균혈증(17%), 폐렴(15%)의 순으로 나타났다[6]. 이식 후 감염의 발생 시기는 이식 초기인 한 달 이내가 약 40%를 차지하였다[6].
이식 후 초기를 지나면 담관 협착과 같은 담도 합병증과 관련된 담도 감염이 가장 흔하다[3]. 수술 후 담관 협착의 빈도는 생체 기증자 간이식에서 더 흔하다. 간이식 환자에서 담관염이 발생하면 일반적으로 고열과 복통을 동반한다. 이러한 소견들은 이식거부반응에서도 비슷하게 보일 수 있어서 주의가 필요하다. 이식거부반응에서는 간기능 효소 수치가 현저하게 증가하지만, 담관염에서는 alkaline phosphatase를 제외한 간기능 검사 수치는 정상인 경우가 많다. 따라서 간이식 환자에서 담관염을 진단하려면 담관 조직검사에서 호중구가 모여 있는 것을 확인하여야 한다. 그러나 담관에 대한 침습적 처치(T-관 담관조영술이나 내시경 역행 췌담관조영술) 자체가 담관염을 유발할 수 있으므로, 먼저 그람음성균과 혐기성균에 대한 항생제를 경험적으로 시도하여 임상적인 경과를 관찰하는 것이 보통이다. 경피 담즙배액관을 가지고 있는 경우에는 경험적으로 항생제를 시작하기 전에 담즙 배양 검사를 먼저 의뢰하는 것이 도움이 된다.
바이러스 감염
고형장기이식 후의 바이러스 감염으로는 헤르페스군에 속하는 DNA 바이러스인 거대세포 바이러스(cytomegalovirus, CMV), 단순헤르페스 바이러스(herpes simplex virus, HSV), 수두대상포진 바이러스(varicella zoster virus, VZV), 엡스타인-바 바이러스(Epstein-Barr virus, EBV) 감염이 대표적이다. 이외의 중요한 DNA 바이러스로는 BK 바이러스, 파보바이러스 B19 (parvovirus B19), 아데노바이러스(adenovirus) 등이 있다. RNA 바이러스로는 인플루엔자(influenza)를 포함하여 지역사회에서 계절별로 유행하는 다양한 호흡기 바이러스들이 있다(Table 1).
거대세포 바이러스 감염
CMV는 고형장기이식 후 성적에 안 좋은 영향을 줄 수 있는 가장 흔하고도 중요한 바이러스이다[7]. CMV는 모든 체액을 통해 분비가 될 수 있어서 분만 과정이나 모유 수유를 통해 엄마로부터 전염이 되거나, 유치원이나 학교에 다니기 시작하여 친구들과 밀접한 접촉을 하면서 우리 몸에 들어온다. CMV는 한번 우리 몸에 들어오면 평생 동안 감염 상태에 있게 된다. 정상적인 사람에서도 평소에는 활성화되지 않고 잠복감염 상태로 있다가 전신적인 상태가 안 좋아지면 일시적으로 재활성화가 될 수 있다. 우리나라에서는 CMV 항체 양성률이 3세에 80%, 6세에 90%를 보이고, 9세부터 성인에서는 약 97-98%로 매우 높다[8].
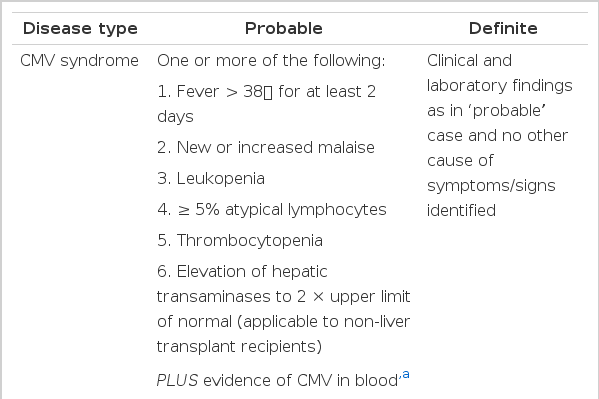
이와 같이 우리나라 성인에서는 거의 대부분이 CMV 항체 양성이므로 고형장기이식 후의 CMV 감염은 주로 재활성화에 의한 것이다. CMV 재활성화 감염은 이식 후 3-12주 사이에 많이 발생한다[9]. 그렇다고 CMV 재활성화 감염이 모두 치료의 대상이 되지는 않는다. 감염의 일부에서만 증상을 동반하고 항바이러스제 치료가 필요한 질병을 일으킨다. CMV 질병에는 발열이나 골수기능 억제로 나타나는 CMV 증후군(CMV syndrome)과 거의 모든 장기에서 나타날 수 있는 조직침범 질병(tissue-invasive disease)으로 나눌 수 있다[10]. CMV 질병의 정의는 표 2와 같다. 가장 흔히 침범하는 장기는 위, 소장, 대장 등의 위장관이고[11], 간이식 환자에서는 다른 고형장기이식 환자보다 간염의 형태로 나타나는 경우가 흔하다. 우리나라 연구 자료들을 보면 이식 전에 이미 CMV 항체 양성인 신장이식 환자에서 이식 후 CMV 감염은 약 54-61%에서 생기지만 증상을 동반한 CMV 질병은 약 4-5%에서만 발생한다[9,12]. 심장이식 후에는 CMV 감염은 59%에서, CMV 질병은 7%에서 발생하였다[13]. 간이식 후에는 14%에서 CMV 질병이 발생하였다[14].
CMV 질병을 치료하기 위한 항바이러스제에는 대표적으로 정맥주사용 ganciclovir (5 mg/kg 하루 두 번)와 경구용 valganciclovir (900 mg 하루 두 번)가 있다. CMV 질병의 상태가 심하여 위중한 경우나 경구 약제의 흡수가 잘 안될 수 있는 상황에는 정맥주사용 ganciclovir를 써야 한다. 그러나 그 외에는 valganciclovir가 경구 흡수율이 매우 우수하여 정맥주사용 ganciclovir와 견줄 만한 치료 효과를 얻을 수 있다[15]. 항바이러스제의 치료 기간은 임상적인 증상이 호전되고 CMV 바이러스혈증이 없어질 때까지로 최소 2주 가량 치료를 한다. CMV 증후군의 경우에는 발열 등의 증상과 바이러스혈증이 소실될 때까지와 같은 명확한 기준이 있지만, 위장관 CMV 질병과 같은 조직침범 질병에서는 치료 기간을 정하기가 쉽지 않다. 위장관 CMV 질병에서는 바이러스혈증이 54% 정도에서만 나타나므로[16], 증상과 내시경 소견이 호전되는지를 기준으로 치료 기간을 정하게 된다. 그러나 진단 당시 내시경 소견에서 매우 광범위한 침범을 보인 경우가 아니라면 치료 종료 시점에 꼭 내시경 검사를 시행할 필요는 없고 증상이 호전되는지에 따라 대략 2-3주 정도 치료를 하게 된다[17]. CMV 폐렴이나 매우 위중한 CMV 질병에서는 보조적으로 면역글로불린 정맥주사를 고려해 볼 수는 있지만, 고형장기이식 환자에서는 면역글로불린 투여의 효과가 아직 확실하지 않다.
단순헤르페스 바이러스와 수두대상포진 바이러스 감염
우리나라 사람들은 대부분 어릴 때 이미 헤르페스군의 바이러스들에 감염이 되어 잠복 감염 상태에 있다. 가장 흔한 예로 HSV는 건강한 일반인에서도 피곤하면 재활성화되어 입가에 물집이 잡혔다가 저절로 좋아진다. 장기이식 환자와 같이 면역기능이 떨어진 상태에서는 구강과 인두 전체에 물집이나 궤양을 만드는 HSV 감염이 생길 수 있다. 이외에도 HSV는 식도염, 항문성기 질환 등도 일으킬 수 있다. 가장 심한 형태로는 전신에 HSV가 퍼지는 파종성(disseminated) 감염이 생길 수 있으나, 조혈모세포이식 환자에 비하면 고형장기이식 환자에서는 드물다[18]. HSV 감염은 표준적으로 acyclovir를 사용하며 치료에 잘 반응한다.
VZV가 재활성화가 되면 대상포진이 발생한다. 우리나라의 한 대학병원에서 시행한 연구 결과를 보면 신장이식 후 5% 정도의 환자에서 대상포진이 발생하는 데, 이식 후 2개월 이내에 52%, 1년 이내에 81%가 발생한다고 하였다[19]. 이식 후 대상포진의 발생률은 이식 후 예방적 항바이러스제 투약에 영향을 받는데, CMV 예방을 위해 일정 기간 항바이러스제를 투약하는 경우라면 VZV에 대해서도 같이 예방이 된다. CMV에 대해 항바이러스제를 예방적으로 투약하지 않고 선제치료(preemptive therapy) 전략을 쓰는 이식센터의 경우에는 대상포진의 발생률이 증가할 수 있다. 우리나라의 한 연구에서는 이식 후 3개월 이상 예방적 항바이러스제를 투약하던 시기에는 대상포진 발생률이 3%이던 것이 선제치료 전략으로 바꾸면서 10%까지 증가하였다[20]. 그러나 대상포진은 acyclovir로 잘 치료가 되며, 파종성 VZV 감염도 고형장기이식 환자에서는 드물기 때문에 HSV 또는 VZV 감염을 예방할 목적만으로 이식 후 장기간 항바이러스제를 예방적으로 투약하는 것은 일반적으로 권장되지 않는다.
엡스타인-바 바이러스와 이식 후 림프구 증식성 질환
EBV는 대부분 어릴 때 일차 감염이 되지만 증상이 없거나 가볍게 앓고 지나간다. 일부 건강한 젊은 성인에서 일차 감염에 의해 발열, 인두통, 림프절 종대 등이 나타나는 전염성 단핵구증이 발생할 수 있다. 고형장기이식 후 다른 헤르페스군의 바이러스 감염은 바이러스 증후군이나 조직침범 질병을 일으키는 데 반해, EBV 감염은 이식 후 림프증식성 질환(post-transplant lymphoproliferative disorder, PTLD)과 관련이 있다는 것이 문제이다. PTLD는 저절로 좋아지는 경우에서부터 악성 림프종에 이르기까지 다양한 양상을 보일 수 있다. PTLD에 대한 치료로는 우선 면역억제제를 줄이거나, EBV에 감염된 B세포에 대한 항증식 작용이 있는 rapamycin과 같은 mTOR 억제제 계통으로 바꾸어 볼 수 있다. 또 rituximab과 같은 CD20에 대한 단클론 항체를 치료에 이용하기도 한다. 이상으로도 효과가 없을 때에는 림프종 치료에 사용하는 항암치료제를 사용한다. EBV의 잠복 감염에 효과가 있는 항바이러스제는 아직 없기 때문에 PTLD를 예방하기 위해서는 정량 real-time PCR을 이용하여 EBV 혈증(viremia)을 주기적으로 감시하다가 일정 수치 이상으로 올라가면 선제적으로 면역억제제를 줄이는 방법밖에 없다. 모든 고형장기이식 환자에서 EBV에 대한 주기적인 감시를 할 필요는 없고, EBV 항체 음성인 소아나 폐이식, 소장이식 환자와 같이 대표적인 고위험군에서만 감시를 하면 될 것으로 보인다[21].
BK 바이러스 감염
BK 바이러스는 poliomavirus에 속하는 이중 가닥 DNA 바이러스이다. 1971년에 신장이식 환자의 소변에서 처음 분리된 후[22], 1978년에 신장이식 후 요관협착(ureter stricture)을 일으킬 수 있다는 것이 알려졌다[23]. 이후 1995년에 BK 바이러스 감염이 신장이식 후 거부반응과 유사한 임상양상을 보일 수 있다는 것이 알려지면서 신장이식 환자에서 중요한 바이러스가 되었다[24]. BK 바이러스는 어릴 때 상기도 감염의 형태로 일차 감염이 된 후 비뇨생식관에 잠복 감염 상태로 있어서, 성인의 약 80% 정도가 항체 양성이다. 신장이식 후 재활성 감염이 될 수 있는데, 이 중 일부에서 거부반응과 유사한 임상양상을 보이는 BK 바이러스 신증(BK virus associated nephropathy)을 일으킨다. BK 바이러스 신증은 이식신의 조직검사를 통해 확진한다.
BK 바이러스는 신장이식 후 29%의 환자에서 소변에서 검출이 되고 13%에서 혈액에서 나오며 약 6%에서 BK 바이러스 신증이 발생한다[25]. BK 바이러스 신증은 신장이식 후 약 7개월 근방에서 잘 발생하며, BK 바이러스 신증이 발생하면 약 44%에서 결국 이식신의 기능이 소실된다는 점에서 매우 중요하다[25]. 우리나라 연구 자료들에서는 신장이식 후 약 1-5%에서 BK 바이러스 신증이 생기고 이 중 22-29%에서 이식신 기능소실이 발생하였다[26-28]. BK 바이러스 신증의 치료로 cidifovir, 면역글로불린, leflunomide 등이 시도되었지만 아직 효과가 입증된 치료 방법은 없다. 따라서 현재로서는 신장이식 후 BK 바이러스의 재활성 감염 여부를 정기적으로 감시하다가 일정 정도 이상으로 재활성이 되면 선제적으로 면역억제제를 줄이는 것이 최선의 방법이다[26,29]. 정기적인 감시방법에는 소변 세포 검사에서 decoy cell을 관찰하는 방법이 있으나, BK 바이러스 감염에 특이적인 세포변화는 아니고 검사자의 숙련도에 영향을 받는다는 단점이 있다. 최근에는 소변과 혈액에서 정량 real-time PCR 검사를 주로 시행하며, 소변보다는 혈액에서 BK 바이러스가 일정 정도 이상으로 검출되는 것이 BK 바이러스 신증을 더 잘 예측할 수 있다[26,30].
파보바이러스 감염
파보바이러스 B19는 단일 가닥 DNA 바이러스로 호흡기 비말을 통해 주로 겨울에서 봄 사이에 감염이 된다. 주로 소아에서 전염성 홍반(erythema infectiosum)을 일으킨다. 얼굴에 뺨을 맞은 듯한 홍반을 보이는 것이 특징이고 독감과 같은 상기도 감염의 증상과 함께 관절통이 동반될 수 있다. 우리나라 성인에서는 항체 양성률이 약 60% 정도이다. 면역기능이 정상인 사람에서는 한번 감염이 되면 평생 면역을 획득하지만 고형장기이식 환자와 같은 면역저하자에서는 골수 세포에 잠복해 있다가 재활성화 감염이 생길 수 있다. 파보바이러스 B19가 주로 적혈구의 전구세포에서 복제가 되므로 고형장기이식 후 지속적인 빈혈로 나타나는 것이 가장 흔하다. 빈혈 이외에도 드물게 범혈구감소증(pancytopenia), 간염, 심근염, 폐렴, 혈관염 등을 일으킬 수도 있다. 대부분 이식 후 3개월 이내의 초기에 발생한다[31]. 우리나라의 한 대학병원에서 신장이식 후 정기적으로 파보바이러스 B19를 정량 real-time PCR로 추적 조사한 자료에 따르면, 59%에서 감염이 있었고 지속적인 빈혈이 나타난 환자는 11%이었다[32]. 치료로는 면역억제제를 줄이면서 면역글로불린 정맥주사를 시도해 볼 수 있다. 파보바이러스 B19 감염을 예방할 수 있는 방법은 아직 알려져 있지 않다[31].
아데노바이러스 감염
아데노바이러스는 이중 가닥의 DNA 바이러스이다. 정상인에서도 일 년 내내 호흡기 감염, 위장관염, 결막염 등 다양한 형태의 질병을 일으킬 수 있다. 고형장기이식 후 초기에 소아 환자의 6%, 성인의 10%에서 아데노바이러스에 의한 발열, 위장관염, 방광염 등을 경험하지만 대부분 저절로 좋아진다[33,34]. 고형장기이식 후 아데노바이러스에 의한 심한 출혈성 방광염이나 치명적인 폐렴이 발생한 증례보고들이 있지만 드문 경우이다.
인플루엔자와 호흡기 바이러스 감염
지역사회에서 계절별로 유행하는 다양한 호흡기 바이러스 감염이 고형장기이식 환자들에서도 발생할 수 있다. 인플루엔자 A와 B 바이러스, 호흡기 세포융합 바이러스(respiratory syncytial virus), 파라인플루엔자(parainfluenza) 바이러스, 코로나바이러스(coronavirus), 리노바이러스(rhinovirus)와 사람 메타뉴모바이러스(human metapneumovirus) 등이 있다. 호흡기 바이러스들은 대부분 상기도 감염을 일으키지만 간혹 치명적인 폐렴을 일으키는 경우도 있다. 인플루엔자에서는 다양한 항바이러스제를 치료에 사용할 수 있지만, 다른 호흡기바이러스에서는 아직 효과가 입증된 항바이러스제가 없다. 인플루엔자는 백신 접종으로 예방이 가능하므로 환자와 가족, 의료진들은 매년 인플루엔자 예방접종을 받아야 한다. 호흡기 바이러스들은 감염된 사람과 직접 접촉을 하거나 호흡기 분비물을 통해 전염이 되므로 환자와 가족, 의료진들은 손씻기와 마스크 착용 등에도 세심한 주의를 기울여야 한다[35].
진균 감염
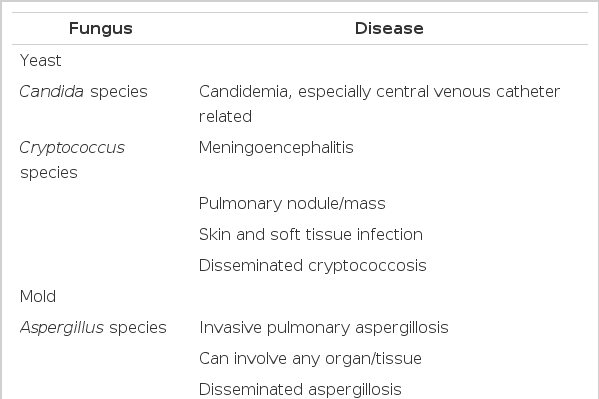
진균은 둥근 모양의 효모(yeast)와 실 모양의 사상균(mold)로 나뉜다. 효모에는 칸디다(Candida species)와 크립토코쿠스(Cryptococcus species)가 대표적이다. 사상균은 아스페르길루스(Aspergillus species)가 대표적이지만, 이외에도 접합균(Zygomycetes), 갈색사상균(Phaeohyphomycetes)과 초자양사상균(Hyalohyphomycetes)에 속하는 사상균도 고형장기이식 환자에서 드물게 감염을 일으킨다(Table 3).
칸디다 감염
고형장기이식 환자에서 발생하는 진균 감염 중 가장 흔한 것은 칸디다 감염이다[36]. 침습성 칸디다 감염의 대부분은 칸디다혈증(candidemia)이며 이식 후 초기에 중심정맥관과 관련하여 주로 발생한다. 칸디다혈증의 원인균으로는 C. albicans, C. parapsilosis와 C. tropicalis가 흔하며 이들은 fluconazole에 잘 듣는다. 이때 fluconazole로 대표되는 azole 계통의 항진균제는 약물 상호작용을 통해 cyclosporine, tacrolimus와 같은 calcineurin inhibitor 계통의 면역억제제의 혈중 농도를 상승시키므로 면역억제제의 투여 용량을 조절하여야 한다. 중심정맥관과 관련이 된 경우에는 중심정맥관을 제거하여야 하고 혈액배양이 음전이 된 후 최소 2주간 항진균제 치료를 한다.
Fluconazole에 내성인 칸디다가 칸디다혈증의 원인균일 때는 항진균제 선택이 복잡해진다. 특히 이전에 azole 계통의 항진균제를 예방적으로 사용한 경우 fluconazole에 내성인 C. glabrata나 C. krusei가 원인이 될 가능성이 높아진다. 칸디다혈증에서 C. glabrata는 약 11%, C. krusei는 약 1% 내외를 차지한다[37]. C. glabrata는 새로운 azole 계통의 항진균제인 voriconazole에도 교차내성이 있을 수 있으므로, polyene 계통(amphotericin B, liposomal amphotericin B)이나 echinocandin 계통(caspofungin, micafungin, anidulafungin)의 항진균제를 선택하는 것이 좋다. 이때 amphotericin B는 신독성이 매우 흔하므로 신기능 장애가 있거나 생길 가능성이 높은 경우에는 신독성이 적은 echinocancin 계통을 선택한다. Echinocandin 계통 중에서 anidulafungin은 간독성도 적기 때문에 신기능과 간기능이 모두 떨어져 있는 환자에서 유용하다[38].
크립토코쿠스 감염
크립토코쿠스증(cryptococcosis)은 고형장기이식 환자의 약 2.8%에서 발생하며[39], 칸디다 감염과 아스페르길루스증 다음으로 세 번째 흔한 진균 감염이다[36]. 침습성 칸디다 감염은 이식 직후 초기에 많이 발생하는 데 반해, 크립토코쿠스증은 이식한지 1년 이후에 주로 발생한다[39,40]. 고형장기이식 후 발생하는 크립토코쿠스증은 두 군데 이상을 침범한 파종성 감염이 61%로 가장 흔하고, 폐에 발생하는 경우가 54%, 뇌수막염과 같은 중추신경계 침범이 52% 정도이다[40]. 이외에도 흔하지는 않지만 피부 연조직 등 다양한 부위에서 발생할 수 있다. 폐에 발생하는 경우 결절(nodule), 종괴(mass), 또는 공동(cavity)의 형태로 나타나는 데, 증상이 없이 우연히 발견되기도 한다[41]. 증상이 없는 폐 병변으로 발견된 경우라도 파종성 감염인지를 확인하기 위해 뇌척수액 검사를 시행해야 하며, 혈청 크립토코쿠스 항원 검사가 도움이 될 수 있다[42].
고형장기이식 환자에서 크립토코쿠스 뇌수막염의 치료는 유도(induction), 강화(consolidation), 유지(maintenance)요법의 순서로 진행한다. 유도요법의 시기에는 amphotericin B 0.7-1.0 mg/kg/day (또는 liposomal amphotericin B 3-4 mg/kg/day)와 flucytosine 100 mg/kg/day를 병합하여 2주간 치료를 하거나 amphotericin B 또는 liposomal amphotericin B를 단독으로 치료할 때에는 4-6주간 투약한다. 이어서 강화요법으로 fluconazole 400-800 mg/day를 8주간 투약한 후, 200-400 mg/day로 감량하여 6-12개월간 유지한다. 중추신경계 이외의 부위에 생겼더라도 심한 경우와 파종성 감염은 뇌수막염에 준하여 치료를 하여야 한다. 폐에 발생하였거나 피부 연조직 감염에서는 fluconazole 400 mg/day를 6-12개월간 투약하며, 항진균제 투약만으로 반응이 없는 경우에는 수술적 절제를 고려한다[42].
침습성 아스페르길루스증
고형장기이식 환자에서 아스페르길루스는 칸디다 감염 다음으로 두 번째 흔한 진균 감염의 원인으로, 치명적인 침습성 아스페르길루스증(invasive aspergillosis)을 일으킬 수 있다[36]. 가장 흔한 형태는 침습성 폐아스페르길루스증(invasive pulmonary aspergillosis, IPA)이지만, 전신의 어느 곳에서나 다 생길 수 있고 파종성 감염을 일으키기도 한다.
IPA를 확진(proven)하려면 생검이나 수술 조직에서 아스페르길루스를 확인하거나, 정상적으로는 무균 상태인 부위에서 얻은 검체에서 아스페르길루스가 배양되어야 한다. 그러나 고형장기이식 환자와 같은 면역저하 환자들에서 침습적인 조직검사를 하기가 어려운 경우가 많다. 그래서 임상적인 기준을 만들어 확실한(probable) 또는 가능한(possible) IPA로 진단을 하게 된다[43]. 자세한 기준은 표 4와 같다. 이때 IPA를 의심하게 되는 가장 중요한 기준은 흉부 단층촬영의 소견인데, 주로 조혈모세포이식 환자나 호중구 감소증 환자를 염두에 둔 기준이어서 고형장기이식 환자에게 적용할 때에는 주의가 필요하다. 고형장기이식 환자에서는 호중구 감소증 환자에 비해 진단기준에 포함된 전형적인 흉부 단층촬영 소견을 보이는 경우가 적고, 기관지주위 침윤과 같은 비전형적인 소견을 보이는 경우도 많다[44].
침습성 아스페르길루스증의 표준적인 초치료 약제는 voriconazole이다[45]. 정맥주사용 voriconazole은 첫 날은 6 mg/kg 하루 두 번, 다음 날부터는 4 mg/kg 하루 두 번 투약한다. 정맥주사용 voriconazole은 cyclodextrin을 용해제로 사용하는 데, 신장의 기능이 떨어진 환자에서는 이 용해제가 축적되므로 사용에 주의가 필요하다. 경구용 voriconazole (200 mg 하루 두 번)은 경구 흡수율이 우수하여 초기 정맥주사 후 경구용으로 바꾸어 사용할 수 있다. 경구용은 신기능이 떨어진 환자에서도 안전하게 사용할 수 있다. Voriconazole도 다른 azole 계통의 항진균제들과 마찬가지로 간 독성의 가능성과 면역억제제와의 약물 상호작용을 고려하여야 한다. Voriconazole은 사람에 따라 혈중 농도의 변화가 심하다는 단점이 있어서 치료적 약물농도 모니터링이 필요하다. 무작위 대조군 연구 결과를 바탕으로 치료 효과를 높이고 독성을 줄이기 위한 목표 약물농도의 범위로 1.0-5.5 mg/L가 제시되고 있다[46]. Amphotericin B (1-1.5 mg/kg/day)와 liposomal amphotericin B (3-5 mg/kg/day)도 초치료에 사용할 수 있다. 초치료에 반응이 없거나 약제 부작용으로 약제를 바꾸어야 하는 경우를 구제치료(salvage therapy)라고 한다. 구제치료에는 초치료에 쓸 수 있는 항진균제 이외에도 caspofungin (첫 날 70 mg 하루 한 번, 다음 날부터 50 mg 하루 한 번 정맥주사)을 사용할 수 있다. 치료 기간은 아직 구체적인 기준이 정해져 있지 않지만, 임상적인 증상과 징후가 소실되거나 안정화될 때까지로 생각하고 있으며, 환자에 따라서는 수개월 이상이 걸리기도 한다[45].
아스페르길루스 이외의 사상균 감염
접합균에 의한 감염은 과거에는 접합균증(zygomycosis)으로 부르다가, 요즘은 Mucorales 목(order)에 속하는 진균들이 가장 흔하다고 하여 털곰팡이증(mucormycosis)으로 부른다. 털곰팡이증을 일으키는 진균의 종류는 매우 다양하며, Rhizopus, Mucor, Absidia, Cunninghamella 속(genus) 등이 이에 속한다. 털곰팡이증에서 가장 잘 알려진 침범 부위는 코-눈-뇌 털곰팡이증(rhino-orbito-cerebral mucormycosis)이지만, 이외에도 전신의 어디에나 다 침범할 수 있다. 항진균제 치료만으로는 반응이 좋지 않아서 적극적으로 수술적 치료를 같이 해야 한다. 항진균제로는 고용량의 amphotericin B 또는 liposomal amphotericin B가 표준적인 치료제이다. Amphotericin B에 반응이 좋지 않거나 부작용으로 쓰지 못하는 경우, 또는 수술과 amphotericin B 투여로 어느 정도 안정화가 된 이후 경구용 posaconazole로 교체하여 치료할 수 있다[47].
갈색사상균(Fusarium, Scedosporium 등)과 초자양사상균(Alternaria, Exophilia 등)에 속하는 사상균도 고형장기이식 환자에서 드물게 감염을 일으킨다. 고형장기이식 환자에서 사소한 상처 후에 피부연조직 감염이 생겼으나 일반적인 항생제 치료에도 좋아지지 않고 상처가 수개월 동안 지속되는 경우를 간혹 보게 된다. 이런 환자들에서 갈색사상균과 초자양사상균에 속하는 다양한 사상균이 원인이 될 수 있다. 그 중에서도 어떤 사상균이 원인인지에 따라 항진균제 선택이 크게 달라지므로 진균 배양 검사를 시행하는 것이 중요하다[48]. 항진균제 치료만으로 좋아지지 않으면 수술적 절제를 고려하여야 한다.
폐포자충 폐렴
폐포자충은 진균으로 면역저하 환자에서 폐렴을 일으켜서 폐포자충 폐렴으로 잘 알려져 있다. 고형장기 이식 환자들은 PCP 예방을 위해 이식 후 일정 기간 동안 TMP/SMX을 투약한다. PCP 예방이 보편화되기 전에는 이식 장기에 따라 PCP 발생률이 5-15%로 다양하게 보고되었으나, 예방이 보편화되면서는 발생률이 줄었다[49]. PCP는 수주 전부터 마른 기침을 하다가 점차 진행하는 호흡곤란으로 나타나며, 흉부 촬영에서는 간질성 폐렴(interstitial pneumonitis)의 소견을 보인다. 확진을 위해서는 호흡기 검체에서 폐포자충을 확인하여야 하는데, 다양한 염색법이 있지만 면역형광염색법을 표준으로 한다[50].
PCP 치료의 표준적인 일차 약제는 TMP/SMX (5/25 mg/kg 하루 3-4회)이다. 중증도가 가벼운 PCP는 경구로 치료해 볼 수 있지만, 중등도 이상부터는 정맥주사로 투약한다. TMP/SMX로 치료하면 일반적으로 4-5일 내에 좋아지기 시작하고 경과에 따라 총 2-3주간 치료를 한다[50]. 치료를 시작하고 4-5일까지도 임상적으로 계속 나빠지거나 7일 이내에도 좋아지지 않으면, 치료 실패로 간주하여 약제를 바꾸어야 한다[50,51]. 대체할 수 있는 약제에는 clindamycin (600 mg 하루 세 번 정맥주사)과 primaquine (15-30 mg 하루 한 번 경구) 병합치료 또는 pentamidine (3-4 mg/kg 하루 한 번 정맥주사)이 있다.
PCP에 대한 치료를 시작하고 1-3일 내에 면역반응으로 인해 일시적으로 상태가 나빠질 수 있다. HIV 감염자의 PCP에서는 이러한 현상이 잘 알려져 있어서 중등도 이상의 환자에서는 보조적으로 스테로이드를 같이 쓰도록 권고하고 있다[52]. 그러나 고형장기이식 환자를 비롯한 HIV 비감염자에서도 동일하게 적용해야 하는지에 대해서는 아직 잘 알려져 있지 않다. 최근의 한 연구에 따르면 HIV 비감염자에서는 스테로이드 사용 여부가 치료 결과에 영향을 주지 않는 다고 하여, 보조적인 스테로이드 치료에 대해 신중한 판단이 필요하다[53].
마이코박테리아 감염
결핵
우리나라에서 고형장기이식 후 결핵의 발생률은 신장이식에서 3-4%, 간이식에서 1.5% 정도이다[54-57]. 결핵 초치료의 표준처방은 초기 2개월은 isoniazid, rifampin, ethambutol, pyrazinamide의 4제로 집중치료를 하고, 이후 4개월간 isoniazid과 rifampin의 2제 또는 ethambutol까지 포함한 3제로 유지치료를 하는 것이다[58]. 골관절, 중추신경계, 파종성 결핵이 아니라면 고형장기이식 환자들도 6개월간의 표준치료로 충분하다[59].
Rifampin은 약물 상호작용으로 cyclosporine, tacrolimus와 같은 calcineurin inhibitor 계통의 면역억제제의 혈중 농도를 감소시키므로 면역억제제의 투여 용량을 조절하지 않으면 거부반응이 생길 위험이 있어 주의가 필요하다. 약물 상호작용이 상대적으로 덜 한 rifabutin을 rifampin 대신 사용할 수 있으나[60], 이 역시 상호작용이 없는 것은 아니므로 rifamycin 계통의 항결핵제를 사용할 때는 calcineurin inhibitor를 증량하면서 혈중 농도를 추적하되 증량을 하여도 목표 혈중농도에 도달하지 않으면 rifamycin을 끊고 다른 항결핵제로 교체하여야 한다. Rifampin을 쓰지 못하는 경우에는 moxifloxacin이나 levofloxacin과 같은 quinolone 계통으로 대체할 수 있으나, 대신 치료기간은 9-12개월로 길어진다.
대부분의 일차 항결핵제가 간독성이 있어서 간이식 환자는 다른 장기이식 환자에 비해 항결핵제 선택이 더 어렵다. 간이식 환자에 대한 특별한 지침은 없기 때문에 간질환자에서 간 손상이 심한 정도에 따라 권고되는 지침에 따르는 수밖에 없다[58]. 우선 일차 항결핵제 중 pyrazinamide가 간독성의 위험성이 가장 크므로 제외하고, isoniazid, rifampin, ethambutol의 3제로 9개월간 치료하는 방법이 있다. 이외에도 간 손상의 정도에 따라 간독성이 있는 약제를 한 개만 넣을지, 모두 뺄지에 따라 항결핵제의 조합과 치료기간이 복잡해지므로 이런 경우에는 결핵치료 전문가에게 의뢰하는 것이 좋다.
비결핵 마이코박테리아 감염
비결핵성 마이코박테리아(nontuberculous mycobacteria, NTM)는 결핵균(Mycobacterium tuberculosis)과 나병균(M. leprae)를 제외한 마이코박테리아를 말한다. NTM은 주위 환경에 널리 분포하고 있고, 임상적으로나 조직학적으로 결핵균 감염증과 구분이 어려워서 임상검체에서 NTM이 분리되었을 때 오염균이나 집락균이 아닌 병원균(pathogen)인지를 판단하기가 쉽지 않다. NTM 감염증은 주로 폐질환, 림프절염, 피부연조직 감염, 파종성 질환 등으로 분류한다. 이 중 폐질환이 NTM 감염증의 90% 이상을 차지하는 가장 흔한 형태로, 일반적으로 만성 호흡기 질환을 가진 환자들에서 주로 발생한다[61].
NTM 폐질환을 진단하려면 합당한 호흡기 증상과 흉부 촬영 소견이 수개월간 지속되면서 반복적으로 호흡기 검체에서 동일한 NTM이 확인되어야 한다. NTM 폐질환은 폐결핵과 달리 다른 사람에게 전염력이 없으며 질병의 진행이 비교적 느리므로, 진단이 되었다고 바로 치료를 해야 하는 것은 아니고 임상경과에 따라 치료시작 여부를 신중하게 결정하여야 한다[61]. 고형장기이식 환자가 다른 기저질 환자에 비해 더 빠르게 진행하거나 예후가 나쁘다는 증거는 없으므로, 고형장기이식 환자들도 마찬가지로 적용이 된다.
고형장기이식 환자에서 NTM 감염은 피부연조직 감염으로 나타나는 경우가 더 흔하다[62]. 사소한 상처 또는 의료시술 후에 피부연조직 감염이 생겼으나 일반적인 항생제 치료에도 좋아지지 않고 상처가 수개월 동안 지속되는 경우가 있는데, 이때 진균뿐 아니라 NTM이 원인이 되는 경우들이 있다. NTM 중에서도 어떤 마이코박테리아가 원인인지에 따라 항생제 선택이 크게 달라지므로 마이코박테리아 배양 검사를 시행하는 것이 중요하다. 항생제 치료만으로 좋아지지 않으면 수술적 절제를 고려하여야 한다.
결 론
면역억제제의 발전으로 고형장기이식 후 거부반응이 줄고 장기 생존율은 개선되었지만, 이와 함께 감염의 위험은 증가하였다. 고형장기이식 환자에서는 매우 다양한 기회감염이 발생할 수 있다. 이식 후 시기별로 어떤 감염이 주로 문제가 되는지, 그리고 이식장기 별로 특히 문제가 되는 감염에는 어떤 종류가 있는지에 대한 이해가 필요하다. 일반적인 환자들에서는 크게 문제가 되지 않지만 장기이식 환자에서는 심각한 질병을 일으킬 수 있는 각종 바이러스와 진균, 그 외 드문 원인균에 대해서도 알아야 한다. 워낙 다양한 기회감염이 발생할 수 있으므로 조기에 적절한 치료를 하기 위해서는 정확한 진단을 위해 침습적인 방법을 동원하더라도 좀 더 적극적인 시도가 필요하다.