털곰팡이증: Amphotericin B 치료 실패 후 Posaconazole로 호전된 1예
A case of successful posaconazole salvage therapy for rhinocerebral mucormycosis after failure of amphotericin B
Article information
Abstract
혈당 조절이 불량한 58세 남자 환자가 털곰팡이증으로 진단되었다. 5주 이상의 amphotericin B 치료를 받았으나 병은 진행하여 대뇌로 침범하였다. 이후 그는 경구 posaconazole(800 mg/d 분복)을 6개월 동안 복용 중이다. Posaconazole 구제치료 시작 1주일 후, 환자는 극적인 임상적 호전을 보였고, 부작용 없이 24주째 복용 중이다. 털곰팡이증은 그의 진행이 빠르고 예후가 불량한 감염증으로 표준치료로써 AMB가 추천되었다. 저자들은 AMB 치료에 실패하였으나, posaconazole 구제치료에 성공한 비대뇌 털곰팡이증 1예를 경험하였기에 문헌고찰과 함께 보고한다.
Trans Abstract
A 58-year-old man with uncontrolled type 2 diabetes mellitus developed rhinocerebral mucormycosis. The infection progressed to intracranial extension despite more than 5 weeks of treatment with amphotericin B. The patient then received oral posaconazole, 800 mg/d, in divided doses for 6 months. Salvage treatment with the new azole antifungal posaconazole resulted in dramatic clinical improvement as early as 1 week after the initiation of therapy. Oral posaconazole continued through 24 weeks of treatment, with marked clinical, mycological, and radiological improvements and no adverse events. Here we review the medical literature on rhinocerebral mucormycosis, which is a rapidly progressive and often fatal infection. The treatment of choice is amphotericin B, which failed in our patient. Our case report suggests that posaconazole appears to be a well tolerated and effective salvage treatment option for rhinocerebral mucormycosis, including disseminated disease. (Korean J Med 79:587-591, 2010)
서 론
털곰팡이증(Mucormycosis)은 그의 진행이 빠르고 인간에서는 치명적인 진균 감염으로 조기발견과 치료가 예후에 중요하다1). 당뇨병은 단일 인자로서 털곰팡이증의 가장 중요한 위험요소이고, 비뇌(rhinocerebral) 털곰팡이증은 그의 가장 흔한 아형이다2). 최근 항암치료로 인한 면역저하상태의 연장, HIV 감염, 동종골수이식, 고형장기 이식과 면역억제 치료 등의 면역저하상태가 증가함에 따라 진균 감염의 기회가 증가할 뿐 아니라 치명적인 결과로 이어지기도 한다3). 파종성(Disseminated) 혹은 치료하지 않은 비안와 털곰팡이증의 경우에 생존율이 3%로 보고된 경우가 있고, 외과적 수술 시행 및 항진균제를 사용한 경우에서도 생존율이 높지는 않다4). FDA (Food & Drug Administration)에서 면역저하 환자에 대한 posaconazole의 효과에 대해 증명한 이후 많은 긍정적인 결과들이 발표되고 있다5).
현재까지 국내에 보고되었던 털곰팡이증의 경우 posaconazole 사용으로 치료에 성공한 경우는 없었다. 저자들은 당뇨병 환자에서 외과적 괴사 조직 절제술을 시행하지 못한채, amphotericin B (AMB) 단독치료를 시행하였으나 치료에 실패하고, posaconazole 구제치료(salvage therapy)를 시행 후 임상적 호전을 보이는 1예를 경험하였기에 문헌고찰과 함께 보고한다.
증 례
환 자: 문〇〇, 남자, 58세
주 소: 우측 안구 동통, 발적, 시력상실, 안근마비
현병력: 내원 한 달 전부터 발생한 우측 안구 돌출, 시력 상실, 안검 하수, 안통 등의 증상으로 인근병원에서 입원치료 하였으나 호전 없어 본원으로 전원하였다.
과거력: 5년 전 당뇨병 진단받고, 간헐적으로 경구용 혈당 강하제를 복용하였다.
진찰 소견: 입원 당시 활력징후는 혈압 120/80 mmHg, 맥박 80/분, 호흡수 20/분, 체온 38℃였다. 만성 병색을 보였으나 흉부, 복부, 사지 검진상 특이소견은 관찰되지 않았다. 신경학적 검사에서 의식은 명료하였으나, 울혈 및 부종으로 인한 우측 2, 3, 4, 5 뇌신경마비 소견을 보였다(그림 1).
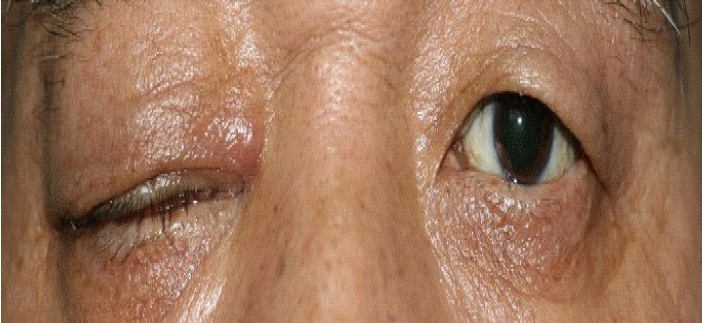
Patients with proptosis, ptosis, chemosis, restriction of occular movement, and swelling of the right side of the face.
검사실 소견: 일반혈액 검사에서 백혈구 16,410/uL, 혈색소 13.8 g/dL, 혈소판 127,000/uL이었고, 일반화학 검사에서 calcium 8.7 mg/dL, glucose 351 mg/dL, BUN/Cr 15/0.9 mg/L, 총 protein/albumin 6.7/4.1 mg/dL, AST/ALT 17/26 IU/L, 총 bilirubin 1.2 mg/dL, C-반응성 단백 21.86 mg/dL이었으며, 전해질 검사와 혈액응고 검사는 정상이었다. 당화혈색소는 12.0%로 혈당조절이 불량한 상태이며, 그 외 특이소견은 없었다.
방사선 소견: 본원에서 시행한 두부 자기공명영상(MRI) 및 안와 단층촬영(CT)에서 우측 눈 뒤 공간(retrobulbar space)에 경계가 불분명한 혼탁음영이 관찰되었으며, 시신경 침범소견을 보였다. 우측 상악동(maxillary sinus), 사골동(ethmoid sinus) 점막에 전반적인 비후, 수면상(air-fluid level)이 관찰되었고, 우측 안구는 돌출되어있었으며 안와 주변과 협벽 부위의 전반적인 비후와 조영 영상에서 혼탁 음영이 관찰되었다(그림 2).
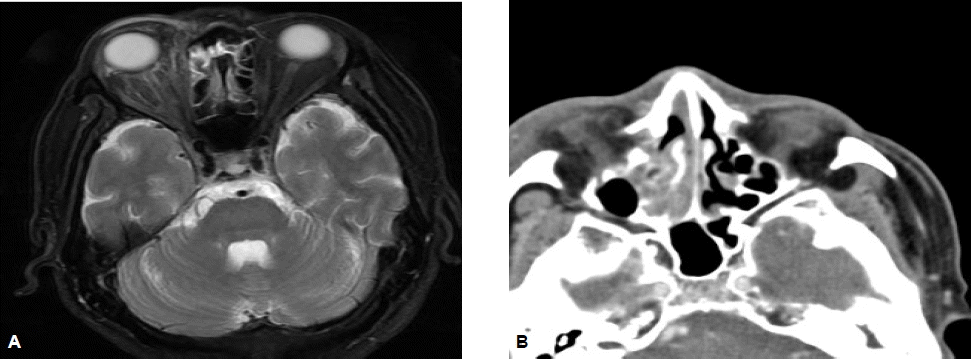
Brain MRI shows diffuse inflammation, right periorbital area with proptosis (A), and orbital CT showing fuzzy enhancement of the orbital fat and opacification of the maxillary, ethmoid sinus (B).
병리 조직 소견: 비점막 생검을 통한 조직 검사상 균사를 동반한 염증 소견이 관찰되었고, 이는 털곰팡이증에 합당한 소견이었다(그림 3).
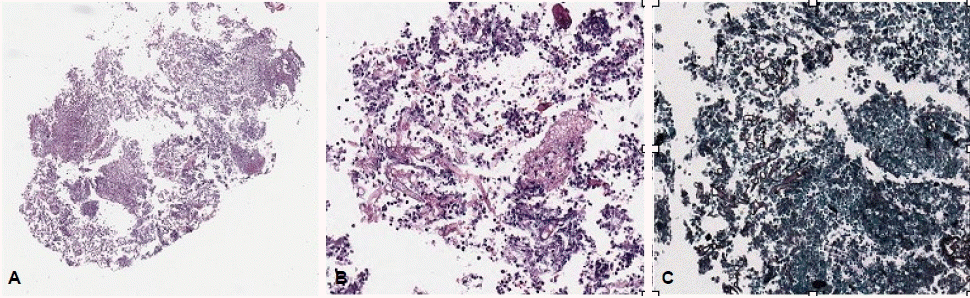
(A) The nasal cavity mucosa showed acute and chronic inflammation (H&E, ×40), (B) the exudate contained thick and irregular shaped fungal hyphae, which is consistent with mucormycosis (H&E, ×200). (C) Gomori's methenamine sliver (GMS) stain highlights the fungal hyphae (GMS, ×200).
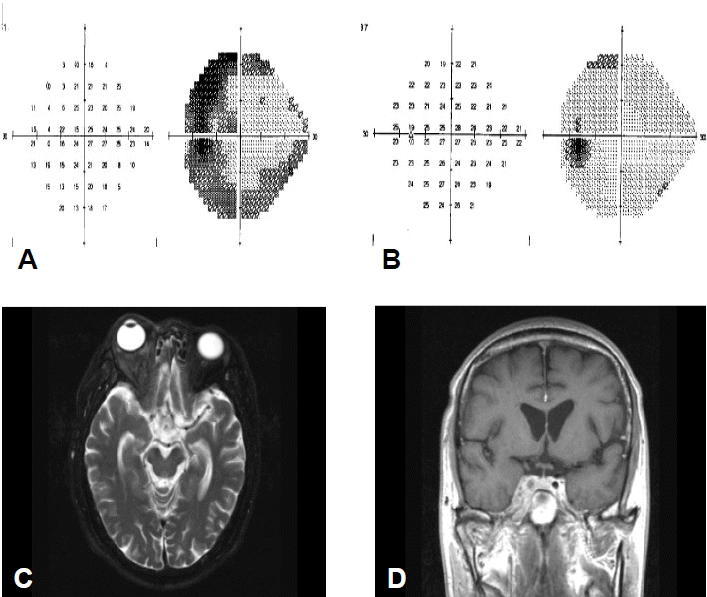
치료 및 임상경과: 비안와 털곰팡이증 진단하에 AMB 단독투여(1.5 mg/kg/day) 및 당뇨조절 등 보존적인 치료를 지속하였다. 이후 환자는 우측 안구 돌출, 결막 부종, 우측 안면 지각마비의 경미한 증상 호전을 보였으며, 병변의 확대소견은 관찰되지 않았다. 그러나 AMB를 총 2.7 g 사용한 입원 35일째부터 오한, 우울감, 야간 섬망, 신독성 등의 AMB에 의한 부작용이 관찰되어 약물 투여 중단 후 지질성(liposomal) AMB로 교체 투여하였다. 입원 37일째, 갑작스런 좌측 상하지 근력 감소, 편 마비, 좌안 시력저하 등을 호소하여 시행한 추적 두부 자기공명영상 촬영상 양측 내측 경동맥(internal carotid artery)의 혈관염과 혈관수축 소견이 관찰되었고, 대뇌 다리(cerebral peduncle) 부분의 수막 조영 증강 소견과 함께 우측 전두엽, 측두엽 부위의 다발성 경색 소견이 관찰되었다(그림 4). 시야검사 및 안과 검진상 시신경 교차(optic chiasm) 침범이 의심되었다. AMB에 대한 치료 실패로 판단하여 구제치료로서 posaconazole을(800 mg/day) 처방하였고, 특별한 부작용없이 좋은 약물 순응도를 보였다. 퇴원 6개월 후의 방사선 추적검사상 호전양상을 보였고(그림 5), 신경학적 검사상 좌측 편 마비도 호전양상을 보였다.
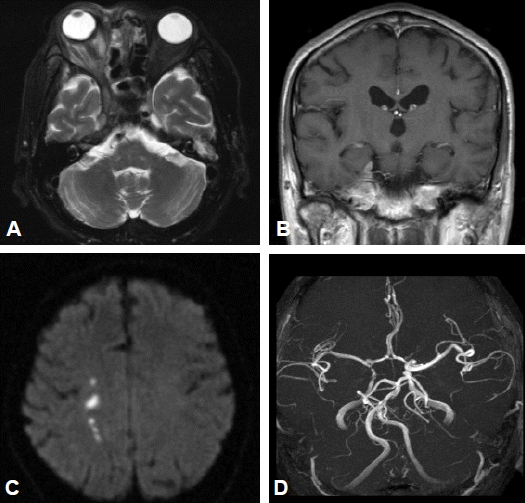
Follow up brain MRI shows an aggravated state of retrobulbar, periorbital inflammation, (A) and enhancement of the cerebral peduncle meninges (B). Multiple small infarctions in the right frontal, parietal white matter (C), and vasculitis or spasm in the cavernous portion of the internal carotid artery (ICA) on both sides (D).
고 찰
털곰팡이증은 혈관침습과 그 동반된 혈전증으로 인한 급속한 조직괴사를 특징으로 하고6), 특히 비뇌형은 해면정맥동이나 내경 동맥과 같은 두개내 구조로 빠르게 진행하는데 염증이 파급되면 경련, 혼수, 경부경직, 반신마비 등이 발생할 수 있다.
털곰팡이증의 진단에는 진균의 조직 감염을 조직병리학적으로 증명하는 것이 중요하며, 특징적으로 균사가 크고(3~25 ㎛ in diameter), 중격이 없으며, 종종 구형확장, 이분지 모양으로 수직 분지한다7). 중증의 환자에서는 침습적인 진단 방법이 용이하지 않아 진단이 지연되는 경우도 있으나 본 증례는 털곰팡이증의 유의한 부비동 침범 소견과 기저의 당뇨 병력을 참조하여 지체없이 비점막 생검을 시행한 경우이다. 조직배양이 시행되지는 않았으나, 조직 검사상 두텁고 불규칙한 모양의 균사와 함께 점막의 급, 만성 염증 소견이 관찰되었다. 환자의 MRI, CT 등에서 부비동, 상악동, 사골동내의 연부조직 종창을 암시하는 결정성 비후(nodular thickening), 수면상, 부비동 골격의 점상 파괴(spotty destruction) 등의 소견을 볼 수 있었고, 이는 비안와 털곰팡이증의 전형적인 소견이었다8). 대뇌 침범 소견이 없었던 최초 영상과는 달리 추적 영상에서는 털곰팡이증에 의한 대뇌 침범 소견이 관찰되었고, 대뇌 침범의 정도를 파악하는데 도움이 되었다.
털곰팡이증에 대한 최적의 치료는 명확하게 제시되어 있지는 않으나, 현재까지는 수술과 항진균 요법이 동반되는 경우에 생존율이 높다고 알려져 있다4). 약물치료로써 AMB의 최대 수용용량을 사용하는 것이 추천되고 있고(1.0~1.5 mg/kg/d) 신독성 및 주입 부작용으로 지질성 AMB를 사용하기도 한다. 기저에 당뇨가 있고, 털곰팡이증에 감염되어 AMB를 단독 투여하였으나 실패한 64명의 털곰팡이증 환자의 증례 보고에서 신독성과 같은 주요 합병증이 없을 경우, 치료 효과는 50%에 불과하였다9). AMB 단독 약물 치료만 시행한 국내 보고의 경우에도 대부분 불량한 예후를 보였다10-12). 본 증례에서는 환자의 전신 상태가 불량하여 항진균제 단독 치료가 행해졌으며 병은 진행하였다. Posaconazole은 cytochrome P-450 3A4를 억제하여 시험관내(in vitro) 연구상 기존의 항진균제에 비해 털곰팡이증에서 낮은 최소억제농도(MIC)를 보였고13), 이에 저자들은 posaconazole을 선택하였다.
Fluconazole, voriconazole, ketoconazole과 같은 대부분의 azole 유도체 계열의 항진균제는 털곰팡이증에 유효하지 않은 것으로 입증되었으나, posaconazole은 경구 복용 가능한 광범위 치료시험 triazole로써(800 mg/d 분복) 털곰팡이증에 효과있음이 최근 입증되고 있다14). 최근 24명의 털곰팡이증 환자를 대상으로 한 구제치료 개방표지 시험에서 치료 효과가 70%로 보고되었고5), 그 외 만성 육아종성 질환과 동반된 침습성 진균증에서 posaconazole 600~800 mg/day 복용 후 88%의 완전 관해에 도달한 보고가 있었으며15), 비안와 털곰팡이증에서 posaconazole 800 mg/d 복용으로 시행한 구제치료로 65%의 치료 성공률을 보인 보고도 있다16). 현재까지는 posaconazole에 대한 최적의 사용방법이나 치료 기간에 대한 정의는 없고, 상황에 따라 개별화되어 있는 실정이다. 외국의 보고에 의하면, posaconazole 단독치료만으로 치료 성공사례가 있었고17), 수술과 AMB 및 posaconazole 병용 처방하여 완치한 사례가 있으며18), posconazole과 AMB를 병용 투여하는 경우에 상승효과가 있다는 보고도 있다19). 본 증례에서 환자는 유의한 약물 부작용없이 6개월 이상의 posaconazole 복용 중이며, 24명의 비안와 털곰팡이증 환자에 대한 posaconazole 구제치료 연구에서 평균 292일(8-1,004일) 동안 투여되었으며, 평균 치료기간은 182일이었다5).
현재까지 비안와 대뇌 털곰팡이증에 대한 posaconazole 치료 성공 사례는 국내에서 보고되지 않았다. 본 증례의 환자는 6개월 이상의 기간 동안 안정적인 상태로 생존하고 있으며, 유의한 약물 부작용없이, 임상적인 호전을 보이고 있다. 인슐린 주사로 엄격한 혈당 조절 중이고, 이는 그의 경과에 중요한 역할을 하였을 것으로 판단된다20). 환자는 눈확모두제거술(orbital exenteration)이나 개두술(craniotomy)을 시행받지 않고서도 좋은 예후를 보였다. 이는 대뇌 침범과 같은 심각한 상태의 털곰팡이증에서도 침습적인 외과적 치료를 받지 않고, 조기 진단과 적극적인 내과적 치료를 통해서 성공적인 결과를 기대할 수 있음을 시사한다. Posaconazole에 대한 향후 추가적인 임상경험 및 전향적 임상연구가 필요하며, 이는 털곰팡이증을 포함한 진균 감염에 대한 치료적 접근에 좋은 자료가 될 것으로 생각한다.